Что является эталонным лабораторным маркером алкогольного гепатита тест
«Болезни печени»
481. У женщины 31 года на 39-й неделе третьей беременности внезапно появилась боль в животе, желтуха, вздутие. Через 24 часа от начала заболевания она потеряла сознание, появился хлопающий тремор. Лейкоцитоз — 20000 со сдвигом влево, билирубин — 22,5 мг%, неконъюгированный — 15,2 мг%, АСТ — 195, щелочная фосфатаза 22 — ед по Бодански. Протромбиновое время — 17,5 с, контрольное время — 11,5 с. Обнаруживается асцит, плотная печень и умеренная спленомегалия. Печеночная биопсия в данном случае может показать генерализованный некроз — Прогноз в этом случае
• почти неизбежно летальный
482. У женщины 53 лет, страдающей хроническим алкоголизмом, после приема аспирина через 12 часов появилась рвота свежей кровью, боли в животе, пульс 84 в минуту, жизненно важные функции стабильные, сознание ясное, желтуха, увеличенная печень, селезенка. — Вашим первым диагностическим шагом должно быть:
• эндоскопия
483. У женщины 53 лет, страдающей хроническим алкоголизмом, после приема аспирина через 12 часов появилась рвота свежей кровью, боли в животе, пульс 84 в минуту, жизненно важные функции стабильные, сознание ясное, желтуха, увеличенная печень, селезенка. Обнаружено продолжающееся кровотечение из расширенных вен пищевода. Кровотечение не прекращается. В этом случае необходимо использовать:
• зонд Блэкмора
• склеротерапию
484. У женщины 53 лет, страдающей хроническим алкоголизмом, после приема аспирина через 12 часов появилась рвота свежей кровью, боли в животе, пульс 84 в минуту, жизненно важные функции стабильные, сознание ясное, желтуха, увеличенная печень, селезенка. Обнаружено продолжающееся кровотечение из расширенных вен пищевода. Лечение должно включать:
• переливание крови с целью возмещения потерь
• полиглюкин
485. У женщины 53 лет, страдающей хроническим алкоголизмом, после приема аспирина через 12 часов появилась рвота свежей кровью, боли в животе, пульс 84 в минуту, жизненно важные функции стабильные, сознание ясное, желтуха, увеличенная печень, селезенка. Обнаружено продолжающееся кровотечение из расширенных вен пищевода. Принятые меры неэффективны, кровотечение продолжается. Терапией выбора является:
• операция
486. Удаление радиофармпрепарата из крови после его внутривенного введения включает в себя следующие процессы:
• захват печенью
• конъюгацию в печени
• хранение в печени
• экскрецию с желчью
487. Укажите вариант, соответствующий наиболее правильному расположению осложнений цирроза печени по частоте встречаемости:
• спонтанный бактериальный перитонит, гиперспленизм, кровотечение из варикозно расширенных вен пищевода, печеночноклеточная недостаточность
488. Укажите основные ферменты репликации НСV:
• геликаза, РНК-зависимая РНК-полимераза
489. Упорный, не поддающийся воздействию диуретиков асцит чаще всего встречается при всех перечисленных заболеваниях, кроме
• гепатомы
490. Хроническая алкогольная интоксикация наряду с поражением печени сопровождается развитием:
• кардиомиопатии
• панкреатита
• полиневрита
• энцефалопатии
491. Хроническая алкогольная интоксикация приводит:
• к жировой дистрофии
• к хроническому персистирующему и активному гепатиту
• к циррозу печени
492. Хроническая печеночная энцефалопатия характеризуется:
• пониженным питанием больных
493. Цирроз печени нередко приходится дифференцировать:
• с гемангиомой печени
• с констриктивным перикардитом
• с лимфогранулематозом
• с синдромом Бадда-Хиари
• с тромбозом воротной и селезеночной вен
494. Что из перечисленного является безоговорочным условием прекращения лечения а-интерфероном?
• тяжелые депрессии
495. Что является «эталонным» лабораторным маркером алкогольного гепатита?
• десахарированный трансферрин
Что является эталонным лабораторным маркером алкогольного гепатита тест

Постановка диагноза и назначение адекватной терапии как синдрома алкогольной зависимости, так и соматической патологии алкогольного генеза нередко зависит от своевременного установления факта злоупотребления алкоголем, поскольку большинство пациентов либо отрицают употребление алкоголя, либо значительно занижают его количество. Алкогольную этиологию заболевания устанавливают на основании анамнеза, использования разного рода анкет и опросников, клинической картины и ее изменений в условиях воздержания от алкоголя. Лабораторные тесты позволяют объективизировать клинические данные. Биологические маркеры помогают получить дополнительную информацию, необходимую для подтверждения эпизода недавнего употребления алкоголя, хронической алкогольной интоксикации, рецидива алкоголизма. Требованиями к таким маркерам является высокая специфичность и чувствительность. Идеальный маркер не должен изменяться при неалкогольных поражениях органов. Для установления рецидива алкоголизма тест должен обладать высокой чувствительностью и выявлять факт употребления алкоголя в любых, даже в очень небольших количествах. Лабораторное подтверждение однократного или систематического употребления алкоголя часто бывает необходимым при проведении судебно-медицинской экспертизы, профессионального отбора, диспансеризации лиц “опасных профессий”, а также для контроля качества ремиссии больных алкоголизмом.
Опубликовано в журнале «Клиническая фармакалогия и терапия«, 2007, № 1 
Постановка диагноза и назначение адекватной терапии как синдрома алкогольной зависимости, так и соматической патологии алкогольного генеза нередко зависит от своевременного установления факта злоупотребления алкоголем, поскольку большинство пациентов либо отрицают употребление алкоголя, либо значительно занижают его количество. Алкогольную этиологию заболевания устанавливают на основании анамнеза, использования разного рода анкет и опросников, клинической картины и ее изменений в условиях воздержания от алкоголя. Лабораторные тесты позволяют объективизировать клинические данные. Биологические маркеры помогают получить дополнительную информацию, необходимую для подтверждения эпизода недавнего употребления алкоголя, хронической алкогольной интоксикации, рецидива алкоголизма. Требованиями к таким маркерам является высокая специфичность и чувствительность. Идеальный маркер не должен изменяться при неалкогольных поражениях органов. Для установления рецидива алкоголизма тест должен обладать высокой чувствительностью и выявлять факт употребления алкоголя в любых, даже в очень небольших количествах. Лабораторное подтверждение однократного или систематического употребления алкоголя часто бывает необходимым при проведении судебно-медицинской экспертизы, профессионального отбора, диспансеризации лиц “опасных профессий”, а также для контроля качества ремиссии больных алкоголизмом.
Кроме этилглюкуронида, в моче определяют и другие метаболиты алкоголя, такие как глюкоронид-5-гидро-кситриптофол и 5-гидрокситриптофол/5-гидрокситрип-тофол-3-ацетатную кислоту [1]. Эти методы пока не получили широкого применения, однако они имеют все шансы занять достойное место в практике тех специалистов, для которых важен четкий ответ на вопрос: принимал пациент алкоголь в течение последних 1-2 недель или нет? Большой потенциал этих методов связан не только с их высокой чувствительностью и специфичностью, но и с созданием простых в применении тест-систем для индикации метаболитов алкоголя в моче.
Для врача-интерниста принципиальным является установление факта систематического употребления относительно небольших количеств алкоголя, что может приводить к поражению органов-мишеней. Спектр соматической патологии при хронической алкогольной интоксикации крайне широк, а пациенты интерниста, в отличие от пациентов нарколога, не склонны к добровольным признаниям о дозах и режиме приема алкоголя. Поэтому потребность в лабораторной диагностике высока именно в клинике внутренних болезней.
Остальные рутинные методы диагностики хронической алкогольной интоксикации, такие как средний корпускулярный объем эритроцита (СКОЭ), мочевая кислота, кетокислоты, ACT, AJIT, лактатдегидрогеназа, щелочная фосфатаза, триглицериды, липопротеиды высокой плотности, обладают меньшей информативностью. Так, чувствительность СКОЭ при злоупотреблении алкоголем составляет 40-50%, но у лиц с диагностированным алкоголизмом она достигает 80-90% [1,15]. Увеличение СКОЭ отмечают при употреблении более 60 г этанола в течение месяца. Нормализация СКОЭ происходит в течение нескольких месяцев после полного отказа от алкоголя, что не позволяет использовать этот критерий для диагностики абстиненции во время терапии алкогольной зависимости [15]. Известно, что ряд состояний влияет на размер эритроцита, в частности В12-дефицитная анемия, дефицит фолиевой кислоты, гипотиреоз, гемобластозы, что снижает специфичность этого маркера.
Умеренное употребление алкоголя (40 мл ежедневно) вызывает увеличение содержания липопротеидов высокой плотности (ЛВП) [15]. Это является ответом гепатоцитов на воздействие алкоголя, в результате которого усиливается этерификация жирных кислот. Однако при циррозе печени содержание ЛВП в сыворотке снижается в результате уменьшения их синтеза в печени. Уровень ЛВП зависит от пола, диеты, физических упражнений, приема некоторых лекарственных препаратов. Чувствительность составляет около 30% [15].
Широко обсуждается диагностическая ценность отдельных десиалоформ. Можно предположить, что чем тяжелее была алкогольная интоксикация, тем дальше прошла десталинизация в сторону образования асиало-форм. Следовательно, методика выявления изолированного асиалотрансферина (0-форма) должна быть максимально специфичной, но малочувствительной. И наоборот, определение суммарного пула а-, моно-, ди-и трисиалотрансферина (0-3 формы) может быть более чувствительным, но менее специфичным. Действительно, F.Legros и соавт. показали, что определение одного асиалотрансферина более специфично, чем определение суммы а- и моно-сиалоформ [27]. Однако исходная концепция о росте специфичности ценой потери чувствительности при определении более сильно десиалинизированных форм не подтвердилась на практике. В большинстве работ обратная связь между чувствительностью и специфичностью отсутствует [25,28]. Определение 0-2 сиалоформ демонстрирует высокую специфичность, не уступая таковой для асиалоформ, но и не дает ожидаемого прироста в чувствительности [27]. Сомнительным остается целесообразность учета трисиалоформ. Некоторые исследователи полагают, что повышение уровня трисиалотрансферрина не имеет ценности в диагностике употребления алкоголя [29].
Таким образом, в практике клинициста относительно недавно появился новый лабораторный показатель, претендующий на роль «идеального маркера» хронической алкогольной интоксикации. К сожалению, существующие коммерческие тест-системы наиболее близки к идеалу только по специфичности. Чувствительность этих систем оставляет желать лучшего, уступая широко доступному определению ГГТ, особенно в старших возрастных группах. Разрабатываемые пути повышения чувствительности ведут к существенному удорожанию и техническому усложнению методов, которые по стоимости и затратам времени и так на порядок превышают известные «классические» методы. Можно прогнозировать, что УДТ-тесты по экономическим соображениям не будут использоваться с целью широкого первичного скрининга хронической алкогольной интоксикации, по крайней мере, в ближайшем будущем. Однако как в практике медицинской экспертизы, так и в практике клинициста существует ряд ситуаций, когда высокая специфичность маркера длительного злоупотребления алкоголем может быть востребована. Для интерниста это, в первую очередь, ситуации, когда пациент отрицает злоупотребление алкоголем, а другие лабораторные маркеры не информативны из-за сопутствующей патологии. Не отрицая важность сбора анамнеза, комплексного анализа клинической картины и ее динамики, ценности прочих лабораторных маркеров, УДТ-тест может занять свое место в практике клинициста.
Поиск новых биологических маркеров острой и хронической алкогольной интоксикации продолжается. Изучается диагностическая ценность комбинации нескольких маркеров. Медицинская и социальная значимость лабораторной диагностики, безусловно, велика. Тщательный скрининг алкогольной зависимости с помощью биологических тестов позволяет избежать тяжелых социальных и юридических проблем и помогает в диагностике и лечении алкогольной болезни.
Список литературы
Маркеры гепатита В (HBeAg, anti-HBcoreM, anti-HBe, Anti-HBcore)
Гепатит В – острое или хроническое заболевание печени, вызываемое вирусом гепатита В (HBV), протекающее в различных клинических вариантах: от бессимптомных форм до злокачественных (цирроз печени, гепатоцеллюлярная карцинома). На долю ГВ приходится около 15% всех регистрируемых в РФ острых гепатитов и не менее 50% хронических.
Схематично строение вирусной частицы гепатита В можно изобразить так:
Рис.1. Структура вируса гепатита В.
Белок внешней оболочки ВГВ является его поверхностным антигеном – HBsAg. HBsAg – это основной маркёр ГВ. При остром гепатите HBsAg может быть выявлен в крови обследуемых уже в инкубационный период в первые 4–6 недель от начала клинического периода. Присутствие HBsAg более 6 мес рассматривается как фактор перехода болезни в хроническую стадию.
Следует отметить, что только часть HBsAg, образующегося при размножении вируса, используется для построения новых вирусных частиц, основное же его количество поступает в кровь инфицированных лиц, где и определяется HBsAg- антиген.
Это четвертый маркер активной репликации вируса наряду с ДНК, HBs Ag и антиHBc –IgM.
Исчезновение HBeAg и быстрое нарастание титра анти-HBе у больного практически исключает угрозу хронизации ГВ. Отсутствие такой динамики и выявление монотонно низких концентраций анти-НВе, наоборот, может свидетельствовать о развитии хронического ГВ с невысокой активностью (HBeAg-негативный хронический ГВ).
анти-HBs определяют для оценки течения инфекционного процесса и благоприятности его исхода. Факт появления анти-HBs рассматривается как надежный критерий развития постинфекционного иммунитета, т.е. выздоровления после гепатита В. Хотя при хроническом гепатите В HBsAg и анти-HBs могут иногда обнаруживаются одновременно.
Период, в который отсутствуют и HBsAg, и анти-HBs, называется фазой серологического «окна». Сроки появления анти-HBs зависят от особенностей иммунологического статуса больного. Продолжительность фазы «окна» чаще составляет 3–4 мес. с колебаниями до года.
Анти-HBs могут сохраняться пожизненно. Анти-HBs обладают протективными (защитными) свойствами. Этот факт лежит в основе вакцинопрофилактики. В настоящее время в качестве вакцины против ГВ, в основном, применяют препараты рекомбинантного HBsAg. Эффективность иммунизации оценивают по концентрации антител к HBsAg у вакцинированных лиц. Согласно данным ВОЗ, общепринятым критерием успешной вакцинации считается концентрация антител, превышающая 10 мМЕ/мл.
При интегративной фазе развития (т.е. когда вирусные частицы не подвергаются дальнейшей репликации) геном HBV встраивается в геном гепатоцита. Основную роль играет фрагмент, несущий ген, кодирующий HBs антиген Поэтому при этой фазе идет преимущественное образование HBs Ag и антител к коровскому белку и анти- HBe Ag.
Рис. 2. Динамика серологических маркёров при остром гепатите В.
Тест с ответами: “Болезни печени”
1. Наиболее частая причина развития хронических диффузных заболеваний печени:
а) гепатотропные вирусы +
б) токсические гепатотропные агенты
в) алкоголь
2. Что является наиболее распространенной гепатотропной вирусной инфекцией, формирующей хронические диффузные заболевания печени:
а) HCV-инфекция
б) HBV-инфекция +
в) HAV-инфекция
3. Какая из форм хронических диффузных заболеваний печени отдельно не выделяется экспертами Лос-Анджелеской классификации хронических гепатитов:
а) токсические гепатиты
б) вирусные гепатиты
в) алкогольный гепатит +
4. Какие из перечисленных клинических синдромов свойственны неалкогольному стеатогепатиту:
а) гиперлипидемия, преимущественно за счет триглицеридов
б) отсутствие маркеров вирусной инфекции
в) оба варианта верны +
5. Морфологическими критериями неалкогольного стеатогепатита являются:
а) наличие жировой дистрофии гепатоцитов в сочетании с некрозами и лимфогистиоцитарной инфильтрацией
б) наличие изолированной жировой дистрофии гепатоцитов
в) оба варианта верны +
6. Что является “эталонным” лабораторным маркером алкогольного гепатита:
а) повышение трансаминаз
б) десахарированный трансферрин +
в) повышение γ-глутаминтранспептидазы
7. Наиболее быстрые сроки прогрессирования хронического гепатита В в цирроз, рак печени ассоциированы с:
а) мужским полом пациентов
б) оба варианта верны +
в) злоупотреблением алкоголем
8. Наиболее частая мутация HBV ассоциирована с:
а) мутацией в рге-сог-зоне +
б) мутацией в s-зоне
в) мутацией в зоне ДНК-полимеразы
9. Какие из перечисленных морфологических признаков определяют неспецифический индекс гистологической активности гепатита по Knodell-Ischak:
а) активация сателлитных клеток печени
б) лимфогистиоцитарная инфильтрация паренхимы
в) оба варианта верны +
10. Индекс фиброза 2 по Desmeth соответствует морфологическим критериям:
а) минимальному фиброзу
б) умеренному фиброзу +
в) выраженному фиброзу
11. Что является наиболее типичными морфологическими признаками хронического гепатита В:
а) наличие фоновой гиалиновой и/или белковой дистрофии в сочетании с наличием матово-стекловидных гепатоцитов и ядер гепатоцитов в виде “песочных часов” +
б) наличие фоновой жировой дистрофии в сочетании с формированием лимфоидных фолликулов, скоплением цепочек лимфоцитов в перисинусоидальных пространствах
в) нет правильного ответа
12. Что является наиболее типичными морфологическими признаками хронического гепатита С:
а) наличие фоновой гиалиновой и/или белковой дистрофии в сочетании с наличием матово-стекловидных гепатоцитов и ядер гепатоцитов в виде “песочных часов”
б) наличие фоновой жировой дистрофии в сочетании с формированием лимфоидных фолликулов, скоплением цепочек лимфоцитов в перисинусоидальных пространствах +
в) нет правильного ответа
13. Укажите основные ферменты репликации HCV:
а) геликаза, металлопротеаза, РНК-зависимая РНК-полимераза, сериновая протеаза +
б) ДНК-полимераза, протеаза
в) геликаза, РНК-зависимая РНК-полимераза
14. Правильно ли утверждение, что вакцинопрофилактика в отношении вируса гепатита В снижает частоту заболеваемости вирусным гепатитом С:
а) да
б) не всегда
в) нет +
15. Какой из перечисленных интерферонов обладает преимущественно иммуномодулирующей активностью:
а) γ-IFN +
б) в-IFN
в) а-IFN
16. Этот интерферон обладает преимущественно противовирусной активностью:
а) β-IFN
б) α-IFN +
в) γ-IFN
17. Выберите коммерческие аналоги γ-IFN:
а) ребиф, бетаферон
б) роферон-А, интрон-А, реаферон, риальдирон, эгиферон
в) имукин +
18. Выберите коммерческие аналоги α-IFN:
а) ребиф, бетаферон
б) роферон-А, интрон-А, реаферон, риальдирон, эгиферон +
в) имукин
19. Выберите коммерческие аналоги β-IFN:
а) роферон-А, интрон-А, реаферон
б) имукин, эгиферон
в) ребиф, бетаферон +
20. Фармакологическое действие α-IFN ассоциировано с:
а) активацией сателлитных клеток
б) специфической возможностью терминации внутриклеточных и вирусных ДНК и РНК
в) оба варианта верны +
21. Стандартом стартового лечения хронического гепатита В в настоящее время является:
а) монотерапия нуклеозидными аналогами (зеффикс, эпивир, ламивудин, адефовир – депивоксил) +
б) комбинированное лечение нуклеозидными аналогами в сочетании с α-IFN
в) монотерапия α-IFN
22. Что является показаниями к этиотропному лечению хронических вирусных гепатитов:
а) повышение уровня билирубина, позитивные значения полимеразной цепной реакции на детекцию генетического материала вируса, позитивные результаты детекции суммарных антивирусных антител
б) повышение уровня аланиновой трансаминазы, позитивные значения полимеразной цепной реакции на детекцию генетического материала вирусов, позитивные результаты детекции суммарных антивирусных антител, морфологическое исследование, подтверждающее хронический гепатит +
в) повышение уровня билирубина, повышение уровня трансаминаз, отрицательные значения полимеразной цепной реакции на детекцию генетического материала, позитивные результаты детекции суммарных антивирусных антител, морфологическое исследование, подтверждающее хронический гепатит
23. Что является стандартом стартового лечения хронического гепатита С в настоящее время:
а) монотерапия α-IFN
б) монотерапия рибавирином (ребетолом)
в) комбинированное лечение ребетолом в сочетании с α-IFN +
24. Выберите наиболее часто встречающиеся побочные эффекты интерферонотерапии:
а) ожирение, дисменорея, артериальная гипертензия, диарея
б) гриппоподобный синдром, депрессивный синдром, цитопенический синдром (гранулоцито и тромбоцитопения), алопеция +
в) кардиопатия, депрессивный синдром, гиперурикемия, гипергликемия, фотосенсибилизация
25. Что из перечисленного является безоговорочным условием прекращения лечения α-интерфероном:
а) афтозный стоматит
б) гриппоподобный синдром
в) тяжелые депрессии +
26. Чем обычно лимитировано применение рибавирина у пациентов с хроническим гепатитом С:
а) тромбоцитопенией
б) гемолизом +
в) гранулоцитопенией
27. Обязательное условие, вносимое в информированное согласие пациента перед началом лечения рибавирином при хроническом гепатите С:
а) двойная контрацепция +
б) резкое ограничение физических нагрузок
в) категорический отказ от алкоголя
28. Что из перечисленного является наиболее значимым для диагностики первичного гемохроматоза:
а) повышение уровня экскреции железа с мочой
б) повышение уровня гемоглобина и сывороточного железа
в) насыщение трансферрина железом более 70% +
29. Что является оптимальным сочетанием при лечении портальной гипертензии у больных с циррозом печени:
а) назначение комбинированной салуретической терапии с обязательным включением верошпирона, ограничение потребления поваренной соли, β-блокаторов +
б) ограничение физической нагрузки, снижение потребления поваренной соли, назначение салуретиков
в) назначение салуретиков в сочетании с β-блокаторами
30. Методом выбора при определении лечебной тактики у пациентов с прогрессирующей печеночно-клеточной недостаточностью любого генеза является:
а) массивная кортикостероидная терапия в сочетании с цитостатиками
б) временная заместительная терапия (искусственная печень) с проведением трансплантации печени +
в) массивная кортикостероидная терапия
Алкогольный гепатит: современные алгоритмы диагностики и лечения
*Пятилетний импакт фактор РИНЦ за 2020 г.
Читайте в новом номере
Статья посвящена проблеме алкогольного гепатита и современным алгоритмам его диагностики и лечения
Для цитирования. Костюкевич О.И. Алкогольный гепатит: современные алгоритмы диагностики и лечения // РМЖ. 2016. № 3. С. 177–182.
Проблема алкогольного поражения печени (ПП) по-прежнему не утрачивает своей актуальности. Потребление алкоголя повсеместно остается на крайне высоком уровне. По последним данным, в нашей стране среднегодовое потребление этанола составляет 15,7 л на душу населения. Алкоголь является основной причиной ПП и вносит существенный вклад в генез общей заболеваемости и смертности [1].
Алкогольная болезнь печени (АБП) включает в себя целый спектр патологий, начиная от жирового гепатоза и завершая циррозом печени. Своевременная диагностика АБП крайне важна в клинической практике, т. к. ранняя абстиненция может существенно замедлить прогрессирование фиброза и развитие серьезных осложнений, а в некоторых случаях привести к выздоровлению. В то же время практикующему врачу хорошо известно, что сбор алкогольного анамнеза порой превращается в настоящий медицинский детектив. Во многих случаях пациенты либо приуменьшают, либо вовсе отрицают употребление алкоголя, направляя «следствие» по ложному следу. А иногда сами мы, из «жалости» к пациенту, при формулировке диагноза термин «алкогольный» подменяем на «пищевой» или «криптогенный», вводя в заблуждение коллег. Сейчас существует довольно большой спектр объективных и лабораторных маркеров хронической алкогольной интоксикации (ХАИ), специальные анкеты и шкалы, позволяющие оценить истинный вклад алкоголя в генез ПП и повреждения других органов. Внедрение их в клиническую практику позволяет гораздо шире использовать в диагнозе определение «алкогольный», даже при исходном отрицании пациентом факта злоупотребления спиртными напитками.
Золотым стандартом диагностики АБП по-прежнему остается биопсия печени, хотя в реальной практике мы прибегаем к ней в крайних случаях сомнительного диагноза или для оценки степени фиброза. Сегодня все шире используются неинвазивные методики, такие как эластография и различные биохимические тесты.
Формы АБП
Алкогольное ПП имеет три последовательно сменяющие друг друга стадии-формы.
1. Стеатоз (жировой гепатоз) – присутствует в той или иной степени у 90% злоупотребляющих алкоголем пациентов (потребляющих этанола более 60 г/сут) и протекает, как правило, бессимптомно [2], обнаруживая себя лишь при ультразвуковом исследовании. Основной признак – гепатомегалия при нормальных трансаминазах.
2. Алкогольный гепатит (АГ) – стадия накопления цитокинов, повреждения мембран гепатоцитов при продолжительном употреблении алкоголя. Морфологически эта стадия характеризуется воспалительной инфильтрацией, дистрофией гепатоцитов, наличием алкогольного гиалина (тельца Мэллори), коллагенозом пространства Диссе, реже – наличием ступенчатых некрозов.
Различают острый и хронический АГ.
• Острый АГ нередко развивается после длительного употребления высоких доз этанола, может развиться на любой стадии АБП – и на фоне стеатоза, и на фоне уже имеющегося цирроза печени, что значительно ухудшает прогноз. Тяжелый АГ характеризуется крайне высокой смертностью, достигающей 50%.
• Хронический АГ диагностируется у пациентов с нерезко выраженным цитолитическим и иммуновоспалительным синдромом, при отсутствии признаков цирротической трансформации.
3. Цирроз печени – развивается при длительном (более 10 лет) употреблении «опасных» доз алкоголя (в пересчете на этанол: 60–80 г/сут для мужчин и 20 г/сут для женщин) в 20–40% случаев [3].
Показано, что на чувствительность к гепатотоксическому действию этанола влияет целый ряд факторов и АБП развивается далеко не у всех «хронически злоупотребляющих» пациентов.
Факторы риска АБП:
• высокие дозы этанола;
• генетическая предрасположенность;
• женский пол;
• применение препаратов, метаболизирующихся в печени;
• вирусные гепатиты;
• дефицит веса или ожирение.
Высокие дозы этанола. Отличительной особенностью алкогольных ПП является высокая дозозависимость. Исследования последних лет показали, что риск развития АБП существенно возрастает при употреблении более 30 г этанола в сутки. Абсолютно гепатотоксичными считаются дозы более 120–160 г/сут. При этом ежедневное употребление даже небольших доз алкоголя более опасно, чем периодический прием высоких доз, когда печень имеет возможность регенерировать.
Генетическая предрасположенность. Известен тот факт, что разные народы отличаются степенью элиминации алкоголя по меньшей мере в 3 раза. Это объясняется генетическим полиморфизмом ферментных систем (алкогольдегидрогеназы, цитохрома Р450 и альдегиддегидрогеназы).
Женский пол. Доказано, что женщины в 2 раза более чувствительны к токсическому действию алкоголя, у них чаще развивается цирроз печени. Наиболее вероятная причина таких различий связана с разной активностью желудочной фракции алкогольдегидрогеназы, что обусловливает большую нагрузку на ферментные системы печени.
Гепатотропные препараты. Необходимо помнить, что у лиц, злоупотребляющих алкоголем, многие лекарственные препараты становятся гепатотоксичными (парацетамол, ацетилсалициловая кислота, противотуберкулезные, антиретровирусные средства, противоопухолевые и психотропные препараты и др.), при этом риск ПП повышается в несколько раз. Объясняется данный феномен конкурентным метаболизмом в печени с участием системы цитохрома Р450.
Вирусные гепатиты. При сочетании хронических гепатитов с употреблением алкоголя ПП прогрессирует заметно быстрее и повышается риск развития гепатоцеллюлярной карциномы.
Питание. На сегодняшний день нет сомнений, что общее недоедание или недостаточность каких-либо нутриентов в дополнение к алкогольной зависимости приводят к большему ПП. С алкоголем поступает большое количество энергии (1 г этанола дает 7 ккал), но не поступают пластические вещества, что приводит к разрушению собственных белков и усугубляет питательную недостаточность. Неполноценное питание и гепатотоксичность этанола действуют как синергисты.
Патогенетические аспекты алкогольного повреждения печени
В основе ПП лежат сразу несколько механизмов.
1. Прямое гепатотоксическое воздействие этанола.
Слабо поляризованный растворитель, этанол может растворять фосфолипиды мембран гепатоцитов и митохондрий. Именно повреждение митохондрий лежит в основе жировой дистрофии печени, т. к. последние теряют способность метаболизировать триглицериды.
2. Токсическое действие ацетальдегида.
Ацетальдегид является крайне токсичным субстратом для гепатоцитов. Он накапливается в гепатоцитах и приводит к разрушению плазматических мембран путем деполимеризации белков и активации продуктов перекисного окисления липидов (ПОЛ). Кроме того, ацетальдегид активирует клетки, что приводит к избыточной продукции коллагена. Именно этим объясняется развитие фиброза печени при ХАИ.
3. Задержка белков и воды в гепатоцитах.
Этанол подавляет секрецию из гепатоцитов вновь синтезированных белков, что приводит к накоплению белка, а вслед за этим и воды, – это ведет, наряду с жировой дистрофией, к развитию гепатомегалии.
4. Иммунное ПП.
Именно иммунными механизмами можно объяснить случаи прогрессирования АБП, несмотря на прекращение употребления алкоголя.
Клиническая картина АГ
Различают 4 основные клинические формы АГ: латентную, желтушную, холестатическую и фульминантную.
1. Латентная форма не дает самостоятельной клинической картины и диагностируется по умеренному повышению трансаминаз у злоупотребляющего алкоголем пациента. Могут иметь место такие неспецифические жалобы, как слабость, снижение аппетита, неустойчивый стул, тупая боль в правом подреберье и т. д.
2. Желтушная форма встречается наиболее часто. У пациентов отмечаются выраженная слабость, анорексия, тупая боль в правом подреберье, тошнота, рвота, диарея, похудание, желтуха, у половины больных наблюдается лихорадка.
3. Холестатическая форма характеризуется значительным повышением гамма-глутамилтранспептидазы (ГГТП) и щелочной фосфатазы (ЩФ), сопровождается мучительным кожным зудом. Довольно редко, уже на стадии гепатита могут проявляться признаки транзиторной портальной гипертензии с развитием асцита.
4. Фульминантный (тяжелый) острый АГ характеризуется нарастающей энцефалопатией, выраженной желтухой, отечно-асцитическим и геморрагическим синдромами. Риск развития фульминантного АГ возникает при одновременном приеме гепатотоксичных лекарств (например, парацетамол). Характерен нейтрофильный лейкоцитоз до 15–25×109/л, повышение СОЭ до 30–50 мм/ч. Билирубин повышается преимущественно за счет прямой фракции. Уровень трансаминаз повышается в 5–10 раз. Возрастает активность ГГТП и ЩФ, повышена концентрация иммуноглобулина А (IgA).
Диагностика АГ
Диагностика АГ складывается из 4-х этапов:
1) верификация ПП (факт гепатита);
2) подтверждение факта злоупотребления алкоголем;
3) оценка тяжести гепатита и прогноз;
4) оценка степени фиброза.
Оценка состояния печени включает в себя определение структурных (УЗИ, КТ и МРТ брюшной полости, биопсия печени) и функциональных (лабораторная диагностика, сцинтиграфия печени) изменений. Основными критериями гепатита являются гепатомегалия и повышение сывороточных трансаминаз.
При УЗИ, КТ и МРТ печени выявляется гепатомегалия различной степени выраженности, в случае транзиторной портальной гипертензии может верифицироваться асцит, спленомегалия.
Золотым стандартом диагностики АГ по-прежнему остается биопсия печени. Показаниями к биопсии печени служит необходимость дифференциальной диагностики между алкогольным и иными ПП, определения стадии АПБ, выявления перивенулярного фиброза как прогностически неблагоприятного фактора перехода заболевания в цирроз у лиц, продолжающих злоупотреблять алкоголем.
На сегодняшний день точность диагноза алкогольного стеатогепатита может быть подтверждена только на основании биопсии печени (класс рекомендаций 1A).
Морфологическими признаками острого АГ являются:
• некрозы гепатоцитов;
• воспалительная инфильтрация;
• жировая и балонная дистрофия;
• алкогольный гиалин (тельца Мэллори);
• поражение центролобулярной области.
Для острого АГ характерны признаки острой воспалительной реакции: лейкоцитоз, ускорение скорости оседания эритроцитов (СОЭ) (20–50 мм/ч), повышение С-реактивного белка.
У пациентов с АГ можно выделить следующие клинико-лабораторные синдромы:
1) синдром цитолиза – собственно отражает факт повреждения гепатоцитов. Характеризуется повышением трансаминаз: аланинаминотрансферазы (АЛТ), аспартатаминотрансферазы (АСТ), лактатдегидрогеназы. Степень повышения ферментов, как правило, коррелирует со степенью тяжести гепатита;
2) синдром холестаза – верифицируется как минимум при 3-кратном увеличении ЩФ и ГГТП;
3) желтуха – повышение билирубина преимущественно за счет прямой фракции;
4) синдром печеночно-клеточной недостаточности – прогрессирует параллельно с тяжестью заболевания, его маркерами являются снижение альбумина, протромбина, нарастающая энцефалопатия;
5) портальная гипертензия – также имеет место при остром АГ и, как правило, носит обратимый характер. Наличие стойкой портальной гипертензии свидетельствует о возможном цирротическом поражении печени.
Следующим важнейшим этапом диагностики является определение этиологического фактора гепатита. У всех без исключения пациентов, даже с указанием на злоупотребление алкоголем в анамнезе, обязательным является определение маркеров вирусных гепатитов и тщательный сбор лекарственного анамнеза.
Факт употребления этанола, истинные дозы алкогольных напитков часто скрываются самими пациентами, что порой направляет лечащего врача по ложному пути и приводит к постановке ложного диагноза. Знание объективных критериев ХАИ помогает не только в диагностике АБП, но и многих других соматических заболеваний.
Выявление ХАИ
I. Существуют несколько опросников, позволяющих с высокой достоверностью не только выявить факт злоупотребления алкоголем, но и учесть вклад ХАИ в генез соматической патологии.
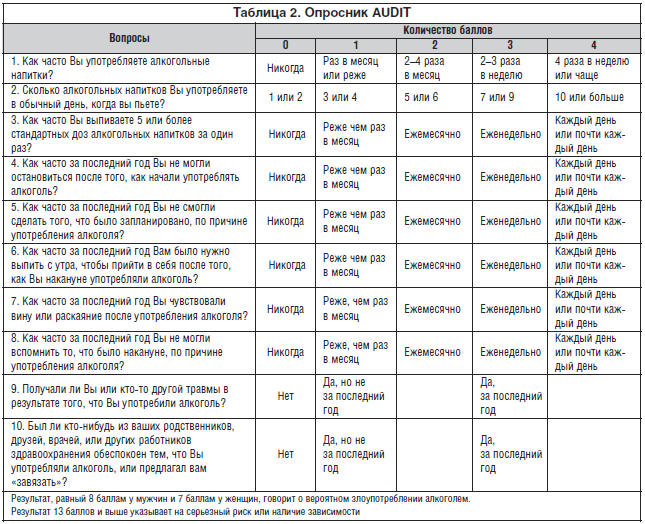
1. Опросник CAGE (Cut down, Annoyed, Guilty, Eye-opener) – состоит всего из 4-х вопросов (табл. 1).
2. Опросник AUDIT (Alcohol Use Disorders Identification Test) – имеет международную стандартизацию, состоит из 10 вопросов (табл. 2).
II. К объективным критериям ХАИ относят так называемые «алкогольные стигмы»: расширение сосудов лица и носа, инъекция склер, гипертрофия околоушных желез, атрофия мышц плечевого пояса, яркие телеангиоэктазии, гинекомастия, контрактура Дюпюитрена, атрофия яичек.
1. Большой чувствительностью для выявления ХАИ обладает анкета ПАС (определения выраженности постинтоксикационного алкогольного синдрома), которая включает 35 вопросов (табл. 3). Положительные ответы на 15 и более вопросов позволяют предположить высокую вероятность систематического употребления небезопасных доз алкогольсодержащих напитков [4].
2. С целью выявления физикальных признаков ХАИ используется «Сетка LeGo» [4] (табл. 4).
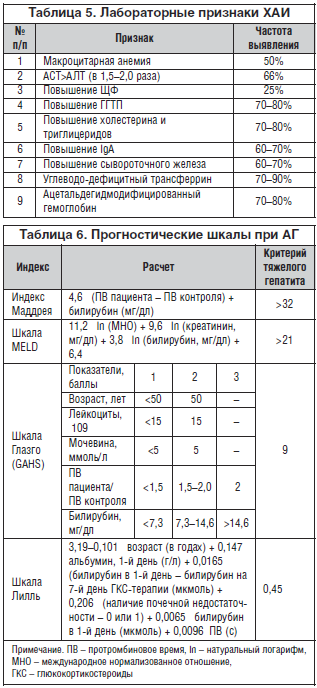
III. Лабораторные признаки ХАИ. Для алкогольного гепатита характерно превышение активности АСТ над АЛТ в 1,5–2,0 раза (коэффициент де-Ритиса), повышение ГГТП. Высокой чувствительностью и специфичностью обладает тест на определение углевододефицитного (десиализированного) трансферрина сыворотки крови — соединения трансферрина с ацетальдегидом, приводящего к накоплению железа в печени и ацетальдегид-модифицированного гемоглобина (табл. 5).
Оценка степени тяжести и прогностические критерии АГ
Для оценки степени тяжести АГ и прогноза используют различные шкалы. Наибольшей популярностью пользуются следующие (табл. 6):
1. Индекс Маддрея, или дискриминантная функция (mDF) [5]. Показатель более 32 свидетельствует о тяжелом течении АГ и характеризуется высоким риском летального исхода в текущую госпитализацию (>50%).
2. Шкала MELD (Model for End-Stage Liver Disease), первоначально разработанная для определения очередности трансплантации печени.
3. Шкала Глазго оценки тяжести АГ (Glasgow alcoholic hepatitis score – GAHS). При значениях более 9 баллов к 28-му дню выживают 46% [6].
4. Шкала Лилль используется, как правило, для оценки целесообразности продолжения лечения кортикостероидами, т. к. при расчете используются лабораторные показатели до начала и через неделю терапии. При значении менее 0,45 выживаемость больных в течение 6 мес. составляет в среднем 25%.
Оценка степени фиброза
Выделяют инвазивные (биопсия печени) и неинвазивные методики: фибротест (определение сывороточных маркеров фиброза) и фиброскан, которые обладают довольно высокой чувствительностью и специфичностью.
Лечение АГ
Выбор лечебной тактики лечения АГ зависит, прежде всего, от степени тяжести заболевания. Поэтому перед началом терапии необходимо провести оценку тяжести и прогноза гепатита (индекс Маддрея).
Рациональные подходы к лечению АГ:
1) отказ от алкоголя;
2) нутритивная поддержка;
3) тщательный подбор кандидатов для короткого курса кортикостероидов;
4) назначение пентоксифиллина при невозможности приема кортикостероидов;
5) назначение поддерживающей терапии при легком и среднетяжелом течении АГ;
5) лечение осложнений АГ (портальная гипертензия, печеночная энцефалопатия, инфекционные осложнения).
Отказ от алкоголя. Обязательным условием лечения любой стадии АБП является абстиненция.
Нутритивная поддержка. Показано, что питательная недостаточность присутствует в той или иной степени у всех пациентов с АБП. В случае выраженных нарушений питательного статуса решается вопрос о нутритивной поддержке специализированными энтеральными питательными смесями.
Всем пациентам рекомендовано питание с суточной калорийностью 2000–3000 ккал, с содержанием белка не менее 1 г на 1 кг массы тела. Ограничение количества белка вводится только при явлениях печеночной энцефалопатии, в этом случае рекомендовано использовать аминокислоты с разветвленной цепью. Увеличение потребления белка с пищей способствует снижению катаболических процессов, нормализации иммунного статуса и непосредственно улучшению функции печени. Диета должна содержать достаточное количество витаминов (особенно группы В, фолиевой и липоевой кислот) и микроэлементов — цинка, селена. Установлено, что дефицит цинка (40% больных с АБП) занчительно усиливает проявления печеночной энцефалопатии. Известно также, что алкогольдегидрогеназа – цинкозависимый фермент, следовательно при дефиците цинка ее активность снижается.
Глюкокортикостероиды
Метаанализ 13 рандомизированных исследований, проведенный Mathurin в 2002 г., показал, что терапия глюкокортикоидными препаратами достоверно улучшает выживаемость пациентов с тяжелым острым АГ.
На сегодняшний день ГКС являются препаратами первой линии терапии тяжелого АГ при индексе Маддрея более 32 (уровень доказательности 1В) [7].
Преднизолон назначается перорально 40 мг/cут сроком до 4-х нед. с последующей быстрой заменой на 5 мг/нед.; обязательное условие – нормальный уровень креатинина.
Если в течение 7 дней снижения билирубина не произошло (оценка по шкале Лилль – 0,45), ГКС отменяют (уровень доказательности 1В).
При наличии противопоказаний к назначению ГКС целесообразно назначение пентоксифиллина (1В) 1200 мг/сут per os или 400–600 мг/сут внутривенно. Терапия пентоксифиллином имеет меньшую доказательную базу и используется только при невозможности терапии ГКС.