С чем принимать индапамид чтоб не вымывался кальций
Антигипертензивная эффективность современного метаболически нейтрального диуретика индапамида
Диуретики уже давно применяются в качестве средств для лечения артериальной гипертензии (АГ). В качестве стандарта такой терапии обычно рассматриваются представители тиазидного ряда, влияние которых изучалось в многоцентровых рандомизированных исследован
Диуретики уже давно применяются в качестве средств для лечения артериальной гипертензии (АГ). В качестве стандарта такой терапии обычно рассматриваются представители тиазидного ряда, влияние которых изучалось в многоцентровых рандомизированных исследованиях. Несмотря на доказанные органопротекторные преимущества их использования, есть как минимум два аспекта, лимитирующих более широкое использование тиазидов [1]. Во-первых, применение средних и высоких доз тиазидных диуретиков нежелательно — гидрохлортиазид в дозе 100 мг/сут увеличивает риск внезапной смерти, в дозах 50–100 мг/сут не предупреждает развития ишемической болезни сердца (ИБС). Рекомендуемые дозы тиазидных диуретиков, составляющие 12,5–25 мг/сут, не всегда достаточны для реализации как диуретического, так и антигипертензивного эффектов [2]. Во-вторых, ограничение по дозировкам препаратов данной группы связано с их негативным влиянием на углеводный, липидный и пуриновый обмен, что затрудняет применение адекватных доз тиазидов у пациентов с АГ, имеющих метаболический синдром, изолированную гиперлипидемию или гиперурикемию [3]. Это и послужило стимулом к новым разработкам и созданию в 1974 г. молекулы индапамида, а в 1997 г. — его новой ретардной лекарственной формы (1,5 мг).
Индапамид обладает двойным действием, вследствие чего имеет как кратковременный, так и долгосрочный антигипертензивный эффекты. Краткосрочное действие обусловлено влиянием препарата на проксимальный отдел дистальных канальцев нефрона и представляет собой натрийуретический эффект, характерный для представителей класса диуретиков. Что касается долгосрочного антигипертензивного эффекта, то он уникален именно для индапамида и возникает благодаря прямому вазодилатирующему действию на гладкомышечные клетки сосудистой стенки.
Антигипертензивный эффект индапамида ретард (1,5 мг) сравнивался в многоцентровом двойном слепом рандомизированном исследовании с эффектом амлодипина (5 мг/сут) и гидрохлортиазида (25 мг/сут). В исследование вошли 605 пациентов с АГ (средний возраст 72,4 года), которые получали терапию на протяжении 3 мес. Несмотря на то что в конце исследования произошло снижение артериального давления (АД) во всех группах лечения, число пациентов, ответивших на монотерапию, было выше в группе применения индапамида ретард (75,3%) в сравнении с группами, где применяли амлодипин (66,9%) и гидрохлортиазид (67,3%). В подгруппе пациентов с изолированной систолической АГ наблюдалась аналогичная тенденция: число ответивших на терапию индапамидом ретард составило 84,2%, амлодипином — 80% и гидрохлортиазидом — 71,4% [4].
Органопротекторные свойства индапамида были показаны в ходе крупного многоцентрового исследования LIVE (Left ventricle hypertrophy: Indapamide Versus Enalapril), в котором проводилось сравнительное изучение влияния терапии индапамидом и эналаприлом на регрессию массы миокарда левого желудочка (ММЛЖ). В исследование были включены 505 пациентов (255 — в группу применения индапамида и 250 — эналаприла) с мягкой и умеренной АГ и увеличением ММЛЖ (> 120 г/мІ у мужчин и > 100 г/мІ у женщин). Пациентам в течение 1 года назначался индапамид ретард 1,5 мг/сут или эналаприл в дозе 20 мг/сут в один прием.
Было показано, что лечение индапамидом ретард приводило к достоверному снижению ММЛЖ (p Рис. 1. Динамика снижения уровня САД и ДАД
Равел СР хорошо переносился пациентами, слабо выраженные нежелательные явления были отмечены только у 36 больных (2,5%). На 3‑м контрольном визите нежелательные явления были зафиксированы только у 7 пациентов (0,5%). Наиболее частыми из них были сухость в полости рта (0,42%) и головокружение (0,42%). Только 3 пациента досрочно прекратили свое участие в исследовании из-за развития умеренно выраженных нежелательных явлений. Одному пациенту потребовалась коррекция уровня калия вследствие развития гипокалиемии на фоне приема Равела СР (без перерыва в приеме препарата). У других пациентов нежелательные явления обычно исчезали сами и не требовали лечения.
Была проведена также общая оценка терапевтической эффективности Равела СР, которая суммировала степень снижения АД и возникновение нежелательных явлений (рис. 2).
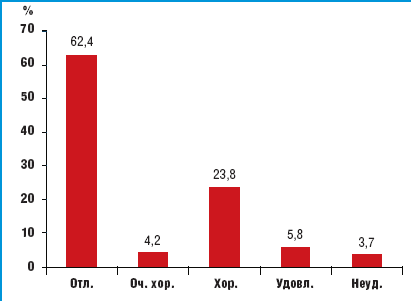 |
| Рис. 2. Общая оценка клинической эффективности препарата Равел СР |
По завершении 4 мес исследования у 885 пациентов (62,4%) с уровнем АД 140/90 мм рт. ст. и ниже не было отмечено развития нежелательных явлений (оценка «Отлично»), у 59 (4,2%) выраженность нежелательных явлений была незначительной (оценка «Очень хорошо»).
У 338 пациентов (23,8%) САД снизилось минимум на 10 мм рт. ст., а ДАД — на 5 мм рт. ст.; нежелательных явлений не зафиксировано (оценка «Хорошо»). У 83 пациентов (5,8%) с вышеописанной динамикой САД и ДАД нежелательные явления нарушали качество жизни (оценка «Удовлетворительно»).
И, наконец, у 53 пациентов (3,7%) САД снизилось менее чем на 10 мм рт. ст., а ДАД — менее чем на 5 мм рт. ст.; либо пациенты прервали лечение вследствие возникновения нежелательных явлений (оценка «Неудовлетворительно»).
Таким образом, основываясь на представленных данных, можно сделать следующий вывод: дженерик индапамида ретард — препарат Равел СР — имеет высокую эффективность и хорошую переносимость. Все вышесказанное свидетельствует о появлении в арсенале терапевтов и кардиологов еще одного препарата, сочетающего в себе такие два столь важных аспекта лекарственных средств, как умеренная стоимость и высокое качество.
Литература
Д. А. Напалков, кандидат медицинских наук
ММА им. И. М. Сеченова, Москва
Индапамид: обзор и инструкция по применению
Диуретические средства – это одна из групп препаратов, используемых в терапии гипертонической болезни. Индапамид часто назначается в комплексном лечении артериальной гипертензии и некоторых сердечно-сосудистых заболеваний, позволяет добиться стойкого и длительного результата, в том числе у лиц пожилого возраста.
Состав и форма выпуска
Индапамид выпускается разными фармацевтическими компаниями под несколькими названиями (например, Индапамид Штада или Тева) в форме:
таблеток длительного действия (в их названии присутствует слово ретард или буквы МВ);
таблеток со специальной пленочной оболочкой;
Во всех лекарственных формах активное действующее вещество одинаковое – индапамид. В таблетках длительного действия его дозировка может быть 1,5 мг, а в обычных таблетках и капсулах – только 2,5 мг. Продается в картонных коробках по 30 или 60 штук в комплекте с инструкцией.
Вспомогательные компоненты представлены коллоидным диоксидом кремния, стеаратом магния, лактозой, микрокристаллической целлюлозой. Но каждый производитель имеет право изготавливать лекарство с использованием собственной технологии, поэтому состав нужно уточнять в инструкции к приобретаемому средству.
Действие препарата
Индапамид обладает тройным действием:
оказывает мочегонный эффект;
расширяет кровеносные сосуды.
При приеме 1,5-2,5 мг препарата проявляется гипотензивный эффект, но без заметного диуретического действия. Такая особенность позволяет применять препарат для снижения артериального давления длительно.
При повышении дозировки усиления гипотензивного действия не происходит, зато проявляется мочегонный эффект.
Заметное снижение показателя АД происходит только через 7 дней приема лекарства, стойкого эффекта можно ожидать не ранее, чем через 3 месяца.
Благодаря препарату снижается сопротивление сосудов за счет уменьшения силы сокращения гладких мышц артерий, а размеры левого желудочка сердца возвращаются в норму.
Показания к применению
Инструкция к применению содержит информацию, от чего помогает Индапамид. Он назначается при артериальной гипертензии, а также при хронической сердечной недостаточности, вызванной задержкой натрия и воды в организме.
Препарат не оказывает влияния на обмен углеводов и жиров, поэтому показан:
людям с диагнозом сахарный диабет;
пациентам с повышенным холестерином;
людям с одной почкой или находящимся на гемодиализе.
Нужно ли запивать Индапамид
Таблетку принимают в неизмененном виде, не разделяют и не разжевывают. Запивают половиной стакана обычной воды. Прием лекарства не зависит от приема пищи. Лучше принимать таблетки или капсулы в одно и тоже время с целью обеспечить определенную концентрацию вещества в крови.
Индапамид: как и в каких дозах принимать
Способ и схема применения зависят от назначенной дозировки препарата.
таблетку 2,5 мг принимают один раз в день с утра. Если гипотензивный эффект не проявляется на протяжении 14 дней, то дозу увеличивают до 2-3 таблеток в сутки. Максимальная суточная доза – 10 мг, ее нужно разделить на два приема;
таблетку длительного действия 1,5 мг принимают один раз в день с утра, но при слабой эффективности через 1,5-2 месяца лечение следует дополнить лекарством, не являющимся диуретиком. При длительной терапии увеличивать дозу нецелесообразно по причине возрастания риска побочных эффектов без нормализации давления.
Чтобы устранить отеки при хронической сердечной недостаточности Индапамид назначают в дозе 5-7,5 мг в день на протяжении 7-14 дней.
Можно ли Индапамид беременным
По причине того, что серьезных исследований о влиянии препарата на беременных женщин не проводилось, таблетки и капсулы запрещены в период вынашивания ребенка. Существует риск возникновения фетоплацентарной недостаточности, влекущей замедление развития плода.
Вещество может проникать в грудное молоко, поэтому при лечении лекарством в период лактации, грудное вскармливание нужно прекратить.
Индапамид не подходит для терапии физиологических отеков у беременных.
Можно ли Индапамид детям
Детям и подросткам до 18 лет лекарственное средство не назначается.
Противопоказания и побочные действия
Согласно инструкции по применению Индапамида препарат противопоказан при:
повышенной чувствительности к основному веществу;
остром нарушении мозгового кровообращения;
тяжелом течении сахарного диабета;
запущенной форме подагры;
серьезных нарушениях функции почек;
тяжелых заболеваниях печени.
Так как вещество выводит жидкость из организма, то может спровоцировать обезвоживание и снижение концентрации калия и натрия в организме. В редких случаях может появиться аритмия, гемолитическая анемия.
Основные побочные явления:
аллергия (в виде кожного зуда, сыпи, фоточувствительности);
аритмия или тахикардия;
сухость во рту и тошнота;
головная боль и нарушения сна;
Прием препарата может спровоцировать изменения в самочувствии из-за понижения артериального давления, поэтому от деятельности, требующей особой внимательности, лучше отказаться.
Условия хранения и срок годности
Лекарственное средство хранится при температуре до 25°С в сухом темном месте. Срок годности – 3 года.
Особые указания
При применении Индапамида, особенно лицами старше 65 лет, а также пациентами с диагнозом цирроз печени или соблюдающими диету без соли, следует следить за концентрацией калия, магния и натрия в крови. Для профилактики недостатка данных веществ назначаются дополнительные препараты.
Если функции печени нарушены, то прием лекарства может вызвать печеночную энцефалопатию. При появлении признаков обезвоживания или печеночной недостаточности применение медикамента стоит прекратить.
Пациенты с сахарным диабетом должны контролировать уровень сахара как минимум раз в две недели.
Во избежание почечной недостаточности нужно придерживаться достаточного питьевого режима.
При терапии важно учитывать, что Индапамид может вызвать обострение красной волчанки и подагры.
Все представленные на сайте материалы предназначены исключительно для образовательных целей и не предназначены для медицинских консультаций, диагностики или лечения. Администрация сайта, редакторы и авторы статей не несут ответственности за любые последствия и убытки, которые могут возникнуть при использовании материалов сайта.
Индапамид-ЛФ : инструкция по применению
Что из себя представляет препарат, и для чего его применяют
Данное лекарственное средство используется для снижения артериального давления у пациентов с артериальной гипертензией.
Кроме того, индапамид расширяет кровеносные сосуды, тем самым ускоряя движение крови, что помогает снизить артериальное давление.
Не принимайте препарат
— если у Вас есть аллергия на индапамид, на производные сульфонамида или на любой другой компонент данного лекарственного средства;
— если у Вас есть почечная недостаточность;
— если у Вас есть печеночная недостаточность, в том числе печеночная энцефалопатия;
— если у Вас низкий уровень калия в крови.
Особые указания и меры предосторожности
Прежде чем принимать Индапамид-ЛФ, сообщите Вашему врачу:
— если у Вас проблемы с печенью;
— если у Вас сахарный диабет;
— если у Вас подагра;
— если у Вас проблемы с почками или сердечным ритмом;
— если Вам необходимо пройти обследование паращитовидной железы.
Вы должны сообщить врачу, если Вы склонны к реакциям фоточувствительности.
Ваш врач может направить Вас на анализ крови на предмет низкого уровня натрия или калия или высокого уровня кальция.
Индапамид-ЛФ содержит лактозы моногидрат
Если известно, что у Вас непереносимость некоторых видов сахаров, уточните у Вашего врача по поводу приема данного лекарственного средства.
Другие лекарственные средства и данный препарат
Всегда сообщайте своему врачу, какие лекарственные средства Вы принимаете, или недавно принимали, или могли принимать.
Не следует принимать Индапамид-ЛФ совместно с лекарственными средствами лития (используется для лечения депрессий) из-за высокого риска повышения уровня лития в крови.
Обязательно сообщите Вашему врачу, если Вы принимаете какие-либо из нижеперечисленных лекарственных средств, поскольку при их приеме необходимо соблюдать осторожность:
— лекарственные средства, влияющие на сердечный ритм (хинидин, гидрохинидин, соталол, амиодарон, дизопирамид, ибутилид, дигиталис, дофетилид);
— лекарственные средства для лечения депрессии, тревоги, шизофрении и др. (нейролептики, трициклические антидепрессанты, антипсихотические лекарственные средства);
— бепридил (для лечения стенокардии);
— цизаприд и дифеманил (для лечения заболеваний желудочно-кишечного тракта);
— спарфлоксацин, моксифлоксацин, эритромицин для инъекций (антибиотики для лечения инфекционных заболеваний);
— винкамин для инъекций (используется для лечения симптоматических когнитивных расстройств и у пациентов пожилого возраста);
— галофантрин (антипаразитическое лекарственное средство для лечения некоторых видов малярий);
— пентамидин (используется для лечения некоторых видов пневмоний);
— мизоластин (применяется для лечения аллергических реакций);
— нестероидные противовоспалительные лекарственные средства (например, ибупрофен) и высокие лозы салицилатов;
— ингибиторы ангиотензин-превращающего фермента (ингибиторы АПФ) (применяются для лечения высокого артериального недостаточности);
— амфотерицин В для инъекций (противогрибковое лекарственное средство);
— кортикостероиды для приема внутрь (используются для лечения различных состояний, в том числе тяжелой астмы и ревматоидного артрита);
— баклофен (лечение жесткости мышц, возникающей при рассеянном склерозе);
— калийсберегающие диуретики (спиронолактон, триамтерен, амилорид);
— метформин (для лечения сахарного диабета);
— йодсодержащие рентгеноконтрастные средства;
— лекарственные средства кальция или другие кальцийсодержащие лекарственные средства;
— циклоспорин, такролимус или другие лекарственные средства для подавления иммунной системы после трансплантации органов, для лечения аутоимунных заболеваний или тяжелых ревматических или дерматологических заболеваний;
— тетракозактид (используется для лечения болезни Крона).
Беременность и грудное вскармливание
Если Вы беременны или кормите грудью, думаете, что забеременели, или планируете беременность, перед началом применения лекарственного средства проконсультируйтесь с лечащим врачом или фармацевтом.
Прием данного лекарственного средства во время беременности не рекомендуется. Если беременность планируется или Вы беременны, необходимо как можно скорее перейти на альтернативное лечение. Также поставьте своего врача в известность, если Вы планируете беременеть.
Управление транспортными средствами и работа с механизмами
Индапамид-ЛФ может вызвать побочные эффекты, такие как головокружение и усталость, вызванные понижением артериального давления. Обычно эти побочные эффекты проявляются после начала лечения и после увеличения дозы. Поэтому следует воздержаться от вождения и других действий, требующих повышенной внимательности. Однако при правильном наблюдении наступление этих побочных эффектов маловероятно.
Прием препарата
Принимайте данное лекарственное средство в полном соответствии с рекомендациями лечащего врача или фармацевта. При появлении сомнений посоветуйтесь с лечащим врачом или фармацевтом.
Рекомендуемая доза 2,5 мг (1 таблетка) 1 раз в сутки, утром. Таблетки принимаются вне зависимости от приема пищи. Таблетки необходимо проглатывать целиком, запивая водой. Длительность приема определяется лечащим врачом.
Если вы приняли лекарственное средство Индапамид-ЛФ больше, чем следовало
Если Вы приняли слишком много таблеток, Вам необходимо немедленно обратиться к лечащему врачу.
Передозировка лекарственным средством Индапамид-ЛФ может вызвать тошноту, рвоту, снижение артериального давления, спазмы, головокружение, сонливость, спутанность сознания, изменение количества мочи, вплоть до обезвоживания.
Если вы забыли принять лекарственное средство Индапамид-ЛФ
Если вы прекратили прием лекарственного средства Индапамид-ЛФ
Поскольку лечение артериального давления является продолжительным, Вам необходимо посоветоваться с лечащим врачом, прежде чем прекращать прием Индапамид-ЛФ.
При наличии вопросов по применению лекарственного средства обратитесь к лечащему врачу или фармацевту.
Возможные нежелательные реакции
Подобно всем лекарственным средствам Индапамид-ЛФ может вызывать нежелательные реакции, однако они возникают не у всех.
Прекратите прием лекарственного средства и немедленно обратитесь к вашему врачу, если у Вас возникли какие-либо из нижеперечисленных побочных эффектов:
— отек Квинке и/или крапивница. Отек Квинке сопровождается отеком кожи конечностей или лица, отеком губ или языка, отеком слизистой оболочки горла или дыхательных путей, из-за чего появляется отдышка и затруднение при глотании. Необходимо немедленно обратиться к врачу (очень редко);
— интенсивная сыпь на коже, покраснения по всему телу, зуд, шелушение и отечность кожи, образование пузырей, синдром Стивена-Джонсона и другие аллергические реакции (очень редко);
— нерегулярное сердцебиение, угрожающее жизни (не известно);
— воспаление поджелудочной железы, вызываемое сильную боль в животе и спине, которая сопровождается плохим самочувствием (очень редко);
— воспалительный процесс печени (гепатит) (не известно).
В порядке убывания частоты побочные эффекты могут включать
Распространенные (могут затронуть от 1 до 10 человек):
— красная распространяющаяся сыпь по коже;
— аллергические реакции дерматологического характера у пациентов, предрасположенных к аллергическим и астматическим реакциям.
Нераспространенные (могут затронуть одного из 100 человек):
Редкие (возникают у одного из 1000 человек):
— головокружение, чувство усталости, головная боль, парастезия;
— нарушения со стороны желудочно-кишечного тракта (тошнота, запоры, сухость в ротовой полости).
Очень редкие (возникают у одного из 10000 пациентов):
— уменьшение количества клеток крови;
— расстройства сердечного ритма, артериальная гипотензия;
— панкреатит, почечная недостаточность, нарушения функции печени;
— вазомоторный отек и/или крапивница, токсический эпидермальный некролиз, синдром Стивена-Джонсона;
— высокий уровень кальция в крови.
— имеются данные о случаях реакций фоточувствительности (изменяется внешний вид кожи) после воздействия солнца или искусственных УФ- лучей;
— у вас может произойти изменение состава крови, и ваш лечащий врач может назначить вам сделать анализ крови, т.к. могут произойти следующие изменения после сдачи анализов:
• низкий уровень калия в крови;
• низкий уровень натрия в крови, после чего может последовать наступление обезвоживания и понижение артериального давления;
• повышение уровня глюкозы у пациентов с сахарным диабетом;
• повышение уровня ферментов печени;
Сообщение о нежелательных реакциях
Если у Вас возникают какие-либо нежелательные реакции, проконсультируйтесь с врачом или фармацевтом. Данная рекомендация распространяется на любые возможные нежелательные реакции, в том числе не на перечисленные в листке-вкладыше. Сообщая о нежелательных реакциях, Вы помогаете получить больше сведений о безопасности лекарственного средства.
Хранение
Храните лекарственное средство в недоступном и не видном для детей месте.
Не принимайте лекарственное средство после истечения срока годности, указанного на картонной упаковке.
Датой истечения срока годности является последний день месяца.
Не выбрасывайте лекарственное средство в канализацию. Уточните у фармацевта, как избавиться от лекарственных средств, которые больше не потребуются. Эти меры позволят защитить окружающую среду.
Хранить в оригинальной упаковке для защиты от влаги при температуре не выше 25 °C.
Состав
Каждая таблетка, покрытая пленочной оболочкой, содержит:
вспомогательные вещества: кукурузный крахмал прежелатинизированный, повидон (КЗО), магния стеарат, лактоза моногидрат, опадрай II белый;
состав оболочки опадрай II белый: (спирт поливиниловый частично гидролизованный, титана диоксид, макрогол 4000/ПЭГ 4000, тальк).
Внешний вид препарата и содержимое упаковки
Круглые таблетки двояковыпуклой формы, покрытые оболочкой белого цвета.
По 10 или 15 таблеток в контурной ячейковой упаковке. По три или шесть контурных ячейковых упаковок по 10 таблеток; по две или четыре контурные ячейковые упаковки по 15 таблеток вместе с инструкцией по медицинскому применению в пачке из картона.
Проблемы назначения современных мочегонных препаратов у больных ХСН
Владимир Трофимович Ивашкин, академик РАМН, доктор медицинских наук:
— Мы попросим профессора Арутюнова Григория Павловича рассказать нам об адекватной диуретической терапии хронической сердечной недостаточности. Пожалуйста, Григорий Павлович.
Арутюнов Григорий Павлович, доктор медицинских наук, профессор:
— Большое спасибо, Владимир Трофимович.
Уважаемые коллеги. Синдром хронической сердечной недостаточности – это очень хорошо известный синдром с древних времен. Меняются времена, но всегда остается большая проблема в описании этого синдрома, в описании симптомов, характерных для этого синдрома.
Современный клинический портрет больного, страдающего недостаточностью кровообращения. Зеленые столбики означают мнение врачей. Красные столбики – так встречается в реальной клинической практике. Как и многие века назад, многие десятилетия на первых позициях по-прежнему чувство нехватки воздуха и четкие выраженные отеки, которые встречаются у этих больных.
Какие бы новые симптомы не появлялись в последние годы (например, утомляемость – великолепно описанный синдром в последние десятилетия XX века), сохраняется особое значение старых симптомов, борьба с которыми, по сути, является клинически значимой в сохранении жизни наших пациентов.
Но слово «отеки» в сознании врача-интерниста, терапевта в первую очередь обязательно ассоциируется со словом «мочегонные препараты».
Как современные рекомендации говорят, когда мочегонные препараты должны появиться в схеме лечения недостаточности кровообращения. Возьмем самых простых больных, самых легких. Недостаточность кровообращения, I-II функциональный класс, еще синусовый ритм.
Старт-терапия всегда начинается с ингибитора АПФ, при непереносимости – это АРА. Только потом, когда титрованы ингибиторы АПФ, при наличии отеков терапевт вправе поставить вопрос о мочегонной терапии.
Если больные с мерцательной аритмией, даже в этой ситуации мочегонные препараты не выходят на первую линию. Это все равно препараты, которые корригируют нейрогормональный профиль больного. Это и гликозиды при мерцательной аритмии. Только тогда, когда титрованными препаратами контролируется ритм, на повестку дня ставится вопрос о мочегонных препаратах.
У более тяжелых больных, III-IV функциональный класс, но все еще сохраняется синусовый ритм, терапевт вправе впервые поставить диуретики, первую линию препаратов.
У больных с мерцательной аритмией III-IV функционального класса стартуют три препарата в лечении. Это ингибиторы АПФ, диуретики (обращаю внимание, диуретики на первой линии) и гликозиды.
Мы с вами проговорили первое условное место для мочегонных препаратов. Начнем с первого закона назначения мочегонных препаратов для терапевта. Без отеков нет мочегонной терапии. Если нет материального субстрата (нет отеков), терапевт не должен задумываться о мочегонной терапии в лечении ХСН.
Однако сами по себе отеки требуют от терапевта осмысления: что это за отеки. Опишем отеки, которые требуют мочегонные препараты. Вспомним Боткина, его описание отеков. Больные с недостаточностью кровообращения должны подчиняться закону симметрии. Симметричные отеки. Пощупай отеки – они должны быть плотные, холодные. Оцени их цвет – они должны быть синие.
Итак, плотные, холодные, симметричные отеки – это отеки, обусловленные гидростатическими проблемами, недостаточностью кровообращения. Тогда на повестку дня выходят мочегонные препараты.
Когда нарушается закон симметрии, отеки становятся односторонними, для мочегонных препаратов нет места. Это хирургическая проблема, которая требует своего решения, обязательно в экстренном порядке.
Терапевт осмысленно посмотрел на отеки, пощупал, оценил их цвет, температуру и принимает решение о назначении мочегонных препаратов.
Чего мы достигаем, назначая мочегонные препараты. В первую очередь, мы будем влиять на выведение из организма натрия и связанного с натрием хлора. Поскольку объем внеклеточной жидкости регламентируется, главным образом, содержанием натрия и хлора в организме, то мы будем влиять на выход жидкости из организма с первичной, затем вторичной мочой.
Закон мощности мочегонных препаратов. Чем ближе к нефрону, тем сильнее действие мочегонного препарата. В этом правиле есть исключения. Диакарб не подчиняется этому правилу. Он действует рядом с нефроном. Но это не относится к числу мощных мочегонных препаратов.
Ближе всего уровень петли, будут действовать петлевые диуретики (отсюда их название). Дальше будут действовать тиазидные диуретики. Еще дальше будут действовать калий-сберегающие мочегонные препараты. Итак, мы запомнили первое основное правило. Чем ближе к нефрону, тем мощнее действие мочегонного препарата с единственным исключением для препарата Диакарб.
Посмотрим на второй и третий закон. Они всегда должны быть в оперативной памяти терапевта. Диуретики нельзя назначать дискретно. Назначение мочегонных препаратов 1-2 раза в неделю, по четным или нечетным дням не приносит пользу больному. Напротив, начинают раскачивать нейрогормональный профиль пациента.
Что произойдет с пациентом, когда он будет принимать нерегулярно мочегонные препараты. На какое-то количество времени резко возрастет объем выделяемой мочи. Изменится нейрогормональный профиль. В ответ на выведенную жидкость начнется овер-синтез ангиотензина II, норадреналина. Вы начнете раскачивать нейрогормональный профиль.
Диуретики назначаются в ежедневном режиме в малых дозах, но ни в коем случае не дискретно, что сегодня не должно рассматриваться вообще в схемах лечения недостаточности кровообращения.
Очень интересен вопрос истории развития мочегонных препаратов. На заре медицины мочегонными препаратами являлись сборы трав. Потом совершенно случайно в период лечения сифилиса было обнаружено, что ртуть (ртутная мазь применялась в лечении сифилиса) обладает мочегонным эффектом. Конечно, удивительно токсичный мочегонный препарат оказался.
Эра мочегонных препаратов – это послевоенная эра. После Второй мировой войны, когда были синтезированы первые эффективные мочегонные препараты, которые были не столь токсичны, были клинически высокоэффективны.
Процесс синтеза новых препаратов не завершен. На сегодняшний день в XX веке мы говорим о трех новых классах мочегонных препаратов. Это процесс, который, видимо, будет развиваться все время.
Но мы вспомнили историю синтеза мочегонных препаратов только для того, чтобы подойти к четвертому закону назначения мочегонных препаратов. Диуретики терапевтом назначаются по принципу: от слабейшего к сильнейшему. Это оправданно, потому что чем сильнее мочегонный эффект, чем сильнее мочегонный препарат, тем больше его побочное действие, тем больше его токсическое действие.
Итак, посмотрим на мочегонный препарат, который гораздо слабее, чем петлевые диуретики.
Это тиазидный диуретик. Он будет, в первую очередь, снижать реабсорбцию хлора. Это его самое главное. Вместе с хлором будет оказывать пассивное воздействие на экскрецию натрия и воды, связанной с натрием.
Очень важно посмотреть, что группа тиазидных диуретиков, о которых мы так легко говорим, очень большая группа. В нее входит хорошо нам известный препарат Индапамид, Гидрохлортиазид, Хлорталидон, более известный в других странах, чем у нас. Тем не менее, это совершенно разные препараты.
Это различие мочегонных препаратов приводит к тому, что терапевт должен помнить про период полувыведения. Это слишком разные периоды полувыведения, чтобы сказать о чем-то едином для этой группы. Период полувыведения мочегонного препарата – важнейший показатель мочегонного препарата. Чем больше период полувыведения, тем больше токсический эффект мочегонного препарата, тем меньше его влияние на нейрогормональный профиль нашего пациента.
Посмотрим на тиазидные диуретики.
Хорошо выделенная белая линия. Один из самых главных побочных эффектов мочегонного тиазидного препарата (две стрелки стоят под уровнем калия) – это высокий вывод калия. Следовательно, высокие дозы тиазидных диуретиков всегда будут чреваты развитием тяжелых нарушений ритма. Натрий выводится существенно меньше, чем калий. Это очень существенный момент.
Наконец, тиазидные диуретики оказывают достаточно токсическое действие на скорость клубочковой фильтрации.
Побочные эффекты. Сегодня завершилась дискуссия о дозе тиазидных диуретиков. Считается, что 12,5 мг вместе с ингибиторами АПФ безопасно. Дозы ниже, чем 12,5 мг безопасны. Это очень важная для нас находка. Но мы помним, что тиазидные диуретики будут вмешиваться в липидный спектр, влиять на уровень холестерина, оказывать, к сожалению, в высоких дозах негативное влияние на уровень глюкозы крови.
Применение. Здесь терапевт должен запомнить простое правило. Чем хуже функция почки, чем ниже скорость клубочковой фильтрации, тем менее эффективны тиазидные диуретики. При цифре 40 мл/мин. (скорость клубочковой фильтрации, рассчитанная по Кокрофту-Голту или по формуле MDRD) тиазидные диуретики практически неэффективны. Это очень важный момент, когда мы будем строить повседневную схему лечения больных.
Петлевые диуретики намного эффективнее, чем тиазидные диуретики. Точка приложения действия петлевого диуретика – это толстый сегмент восходящей части петли Генле. В этом участке будет реабсорбироваться 25% отфильтровавшегося натрия. Если мы заблокируем вход натрия назад, то вместе с натрием уйдет и вода.
Почему такой высокий эффект у петлевых диуретиков. Вместе с натрием уйдут и другие электролиты. Речь идет о кальции, о магнии. Высокие дозы все равно будут вмешиваться в электролитный баланс и могут быть чреваты нарушениями ритма у пациента.
Петлевой диуретик выводит натрий гораздо больше, чем тиазидный диуретик, но вместе с этим он влияет и на уровень выведения калия. Любой мочегонный препарат, вмешиваясь в электролитный баланс, будет чреват нарушениями ритма.
Не будем забывать, что вместе с выведенным натрием уходит большой объем воды. Следовательно, будет прямое влияние на гематокрит. Если вы лечите лежачего пациента, то создадутся идеальные условия для тромбоза глубоких вен голени. Петлевые диуретики в высоких дозах всегда будут давать высокий уровень выведенной воды из организма. Терапевт всегда должен держать в памяти великую вероятность не только нарушений ритма, но и тромбоза глубоких вен голени с возможным эмболическим синдромом в легочную артерию.
Токсический эффект. Самый главный показатель, от которого во многом зависит продолжительность жизни пациента – это скорость клубочковой фильтрации. Здесь при умеренных дозах нет негативного влияния. Однако появится резкое снижение скорости клубочковой фильтрации при высоких дозах петлевых диуретиков.
Подойдем к классу петлевых диуретиков.
Они тоже очень разнятся между собой. Это и этакриновая кислота, и Фуросемид и Торасемид. Принципиальный показатель, по которому они разнятся – это период полувыведения. Второй показатель – это метаболизм мочегонного препарата. Чем больше мочегонного препарата выводится через почку, тем более токсичен и негативен его эффект, особенно у больных с изначально измененной функцией почки (как у наших пациентов с недостаточностью кровообращения).
Я хочу привлечь ваше внимание к тем дозам, которые рекомендованы Мировыми рекомендациями для введения, например, Фуросемида. Пероральный, конечно, прием 40 мг, 160 мг – это доза не повседневной практики, однако такая практика существует в мире. Мы должны быть готовы, что дозы петлевых диуретиков не пройдут бесследно.
Где будет негативный эффект высоких доз при повседневном или дискретном приеме? Если мы блокируем всасывание натрия, то мы должны совершенно четко вспомнить, что после прекращения циркуляции препарата в крови произойдет, к сожалению, синдром отскока. Это будет постдиуретическая реабсорбция. Количество натрия, которое будет всасываться с первичной мочи, будет резко возрастать.
Период полувыведения мочегонного препарата становится доминирующим. Мы должны стремиться к большому периоду полувыведения, чтобы срезать синдром повышенной постдиуретической реабсорбции. Это первое. Но если больше натрия всасывается, а клетки к этому не готовы, они будут погибать.
Второй момент. Мы заблокировали всасывание натрия на 25%. Значит, натрий двинулся дальше по канальцам. К сожалению, клетки в дальних отделах не готовы к такому количеству натрия. Это приведет к их прямому токсическому повреждению.
Третий момент, о котором терапевт всегда должен помнить – это скорость клубочковой фильтрации. Чем она ниже, тем выше концентрация при обычных дозах препарата, тем больше прямой токсический эффект мочегонного препарата. Этот прямой токсический эффект мочегонного препарата должен держаться нами в оперативной памяти, потому что он ухудшает состояние пациента, раскачивает его нейрогормональный профиль.
Наконец, запомним, что Фуросемид – основной препарат из этой группы. 65% его выводится почками. Давайте запомним эту цифру. Это очень важная цифра. Она очень высокая, потому что Торасемид будет существенно меньше выводить через почку. Это для терапевта становится существенным при выборе длительной, пожизненной терапии мочегонными препаратами.
Основные побочные эффекты влияния мочегонных препаратов. Первый и неизменный эффект – это влияние на активность ренин-ангиотензин-альдостероновой системы. Мочегонная терапия всегда приведет к тому, что будет увеличиваться активность ангиотензина II, и последуют каскады, которые будут вызывать высокий уровень ангиотензина II. Будет повышаться общее периферическое сосудистое сопротивление, будет увеличиваться реабсорбция натрия, приводить к гипертрофии миокарда, гипертрофии гладкомышечных элементов.
Второй момент – это нефротоксичный эффект. Любой мочегонный препарат не остается безразличным для почки. Он действует на почку. Наконец, надо помнить, что мы снижаем качество жизни пациента. После назначения мочегонного препарата возрастает количество мочеиспусканий. Это существенно.
Представьте себе реально работающего пациента со вторым функциональным классом, которому вы прописали мочегонный препарат. После приема утром мочегонного препарата на несколько часов возрастает количество мочеиспусканий. В это время он должен двигаться на работу. Мы создаем параметры, которые будут ухудшать его качество жизни.
Очень долго мы знали, что мочегонные препараты не влияют на увеличение продолжительности жизни. Если сказать по мета-анализам, то приводили даже к большей вероятности летальных исходов, к сожалению.
Так было до ключевого исследования, которое было выполнено препаратом Торасемид. Впервые было показано, что мочегонные препараты снижают риски смерти у больных с недостаточностью кровообращения.
Итак, больной получил петлевой диуретик. Однако вы видите, что наступает некоторая характерность: терапевт не может добиться адекватного выделения мочи. Что должен сделать терапевт у больного с недостаточностью кровообращения. В первую очередь задуматься над pH мочи. Надо закислить мочу.
Хорошо известно, что для этого существует мочегонный препарат из «группы резерва». Речь идет о препарате Диакарб. Назначение Диакарба коротким курсом 5-7 дней меняет pH мочи и повышает эффективность мочегонной терапии петлевыми диуретиками.
Это тоже очень интересная история появления Ацетозоламида. Это был препарат, который вообще появился из антибиотиков. Как антибиотик его сейчас никто и не вспомнит. Но это очень интересный мочегонный препарат, влияющий в первую очередь на pH мочи, помогающий действовать петлевым диуретикам.
Мы подходим к наиболее слабым по мочегонному эффекту препаратам. Это минералкортикоиды. Есть два препарата. Спиронолактон – это оправданно. Эплеренон – это немного условно. Эплеренон – это антагонист рецепторов альдостерона, обладающий мочегонным эффектом.
Они отличаются только одним. Эплеренон отличается от Спиронолактона тем, что у него отрезаны два радикала, которые оказывали половое воздействие. У каждого десятого мужчины, находящегося на Спиронолактоне, развивалась гинекомастия. Эплеренон лишен этого эффекта. Это очень интересное присоединение.
Это препарат, который рассматривается не как самостоятельный мочегонный препарат, а как препарат, присоединяемый к уже существующей мочегонной схеме. В обычных дозах нет какого-либо токсического влияния. Надо запомнить схемы назначения этого препарата.
Когда используются большие дозы. Когда терапевт осознанно идет на применение больших доз. Тогда, когда есть декомпенсация кровообращения и обычная терапия петлевыми диуретиками не позволяет «размочить» больного, добиться стойкого мочегонного эффекта (тогда оправданны большие дозы).
Существуют более часто назначаемые малые дозы (25 – 50 мг). Это дозы, которые прописаны постоянно, пожизненно. Пациенту с III-IV функциональным классом, поскольку там мы достигаем не столько мочегонного эффекта (я очень прошу обратить на это внимание), там мы достигаем эффект блокады D-позиции коллагенов.
Мы впервые говорим о дополнительном действии мочегонного препарата, вообще не относящемся к почке. Мы говорим о блокаде D-позиции коллагена в организме человека, страдающего недостаточностью кровообращения.
Вернемся к классу мочегонных препаратов. Они все разнятся. В первую очередь, мы обращаем внимание на периоды полувыведения. Это на добровольцах, молодых людях показано, что самый высокий период полувыведения у Торасемида. Чем выше период полувыведения, тем безопасней мочегонный препарат.
Что мы должны помнить из фармакокинетики Торасемида. Самый главный препарат. Там, где неэффективно применение, например, Фуросемида, более эффективен будет Торасемид.
Большой период полувыведения позволяет запомнить две вещи. Его можно применять у больных с изначально измененной функцией почки. У пожилого пациента не надо видоизменять дозировку.
Запомним самую главную вещь. 80% введенного Торасемида метаболизируется в печени. Значит, через почку выделяется всего 20%. Это означает, что можно применять этот препарат у пациентов с изначально измененной функцией почки. Это выделяет Торасемид из всего класса петлевых диуретиков, делая его безопасным и широко применяемым.
Концентрация калия и магния не имеет пикообразного снижения. Значит не надо ожидать или, по крайней мере, вероятность тяжелых нарушений ритма не будет очень высокая.
Еще один момент. Самое главное для пациента. Он знает про уровень калия и натрия, но от твердо видит количество мочеиспусканий, которое возникает после приема мочегонного препарата. Торасемид имеет плавную линию. Это очень важно. Не произойдет резкого ухудшения качества жизни пациента после приема этого мочегонного препарата.
Индекс массы миокарда левого желудочка снижается. Зададим вопрос: почему? Мы второй вопрос задали. Почему уменьшается масса миокарда левого желудочка и зачем надо влиять на уровень коллагена? Достаточно легко объяснить. Действительно улучшается трансмитральный поток крови, потому что вы изменяете объем циркулирующей крови. Это просто объяснить. Но как объяснить индекс массы миокарда левого желудочка?
Еще на одну вещь посмотрим – на гормоны. Изменился объем циркулирующей крови, мозговой натрийуретический пептид уменьшился. Это понятно. Но что произошло с альдостероном. Мочегонный препарат Торасемид оказывает помимо мочегонного эффекта прямое влияние на уровень активности альдостерона.
К чему это приводит? В первую очередь, к уменьшению фиброза. Когда мы с вами родились, то у каждого из нас расстояние между капиллярами и мышечными пучками миокарды было детерминировано генетически. Это расстояние, которое гарантировало равномерное поступление нутриентов и кислорода, было гарантировано количеством коллагена между мышечными пучками.
В молодом возрасте тонкие и нежные нити – это коллаген. У больного с недостаточностью кровообращения прижизненный биоптат. Канаты коллагена, которые депонируются в миокарде, раздвигают пучки, делают миокард толстым и электрически нестабильным. Это, конечно, крайне плохо.
Мочегонный препарат, который может не только уменьшить объем циркулирующей крови, но и повлиять на эту D-позицию коллагена, будет очень важен для нас.
Мощные розовые поля сверху – это на Фуросемиде. Отсутствие розовых полей внизу – это на Торасемиде. Нет коллагена не только в почке, но и в миокарде. Что дает такой эффект применения Торасемида. Мы выбрали Торасемид из целого класса петлевых диуретиков. Достоверно уменьшает госпитализацию. Суммарное количество госпитализации уменьшается. Самое главное – уменьшается просто среднее пребывание пациента на койке.
Почему для нас важны эти цифры? Это не просто механическое уменьшение пребывания пациента в больнице. Это меньше тромбозов глубоких вен, меньшее влияние на нозокомиальные инфекции и меньше эмболий в легочную артерию.
Больного лечили Фуросемидом, затем перевели на Торасемид. Добьемся ли мы успеха? Да. Применение Торасемида после длительной терапии привело к резкому снижению количества госпитализаций. Это существенная вещь.
Впервые показано, что терапия мочегонным препаратом привела к снижению не только общей смерти, но что существенно важнее, к снижению внезапной смерти. За счет уменьшения D-позиции коллагена, что привело к электрической гомогенизации миокарда. Нет разобщенности, нет электрической нестабильности (по крайней мере, ее намного меньше). Естественно, уменьшение нагрузки, объема. Это очень важные данные для повседневной практики.
Я специально в качестве контраста показываю исследования, которые были выполнены задолго до нашего понимания периода полувыведения мочегонных петлевых диуретиков. До появления Диувера мета-анализ, выполненный на Фуросемиде, плацебо линия выше, чем линия Фуросемида. Это означает, что количество летальных исходов было меньше на терапии без мочегонных препаратов.
Как же тогда помочь больному с недостаточностью кровообращения. Мы все равно встали перед проблемой выбора мочегонного препарата. Когда мы учли период полувыведения, когда мы учли факт того, что Диувер вмешивается в D-позицию коллагена, это привело к снижению смертности и сокращению госпитализации пациентов.
Исследование «TORIC» важно для нас еще и потому, что мы твердо говорили, что мочегонный препарат всегда приводит к увеличенному выведению калия из организма. Значит, ожидаются тяжелые нарушения ритма. Эффект Торасемида мягче по сравнению с Фуросемидом в действии на уровень калия. Нет пикообразного снижения калия.
Еще один момент. Мы сейчас позволим сами себе сказать, что Диувер обладает продолжительным действием. Это очень важно. Нет пикообразного колебания уровня нейрогормонов. Вопрос второй: нет пикообразного изменения уровня калия, что говорит о том, что навряд ли произойдут тяжелые нарушения ритма.
Начнем с самой распространенной причины рефрактерности. Это некомплаентность. Пациенты забывают принимать мочегонные либо не пьют его регулярно. Есть сопутствующая терапия, которая требует приема нестероидных противовоспалительных препаратов.
Есть еще один момент. Это, к сожалению, катастрофическое снижение скорости клубочковой фильтрации. Если скорость ниже 40, то первое, что должен сделать терапевт – отказаться от назначения Гидрохлортиазида и подумать о переводе пациента на повседневный прием петлевого диуретика.
Еще один вопрос, на который нужно обратить внимание. Мочегонные препараты никогда не будут эффективны, если вы не контролируете ренин-ангиотензин-альдостероновую систему. Ингибиторы АПФ обязательны у любого пациента, который получает терапию мочегонными препаратами.
Дальше начинается высший пилотаж терапевта – это комбинированная диуретическая терапия. Если вы не достигли эффекта на простой терапии, подумайте о комбинации.
Этапы комбинации. Нет эффекта на простом петлевом диуретике – увеличьте дозу. Нет эффекта – подумайте о способе введения. Возможно, отечный синдром таков, что внутримышечное введение или пероральное не будет эффективно. Тогда надо переходить на внутривенный прием. Если внутривенный прием, терапевт должен знать, что разные скорости окажут разный мочегонный эффект.
Давайте их вспомним. Введение болюсно будет менее эффективно, чем введение капельно на протяжении длительного временного интервала. Если вы не достигли эффекта на петлевом диуретике, комбинируйте его либо с тиазидным (это страшно токсично для почки, но будет эффективно по объему выведенной воды) или комбинируйте со Спиронолактоном. Когда вы добавляете или убираете мочегонный препарат, всегда помните о том, что на Торасемиде наименьшее количество побочных эффектов.
Но самым главным для нас эффектом будет закон, который звучит так: достигнув эффекта, титруй мочегонный препарат на меньшие дозы. Дольше всех живут больные с ХСН, получающие минимальные дозы мочегонных препаратов. Это крайне важно. Таков срез современного применения мочегонных препаратов в современном лечении ХСН.
Что нас ждет в будущем? Несколько новых классов препаратов. Блокаторы рецепторов аденозина. Они сейчас уже вышли на этап клинических исследований. Это Ролофилин. Это обязательно антагонисты рецепторов вазопрессина (селективные или неселективные). Они уже вышли в повседневную практику. Это пептиды с натрийуретическим эффектом.
Терапия мочегонными препаратами как была, так и остается трудной главой в повседневной практике терапевта, требующей глубоких знаний и высокого пилотажа терапевта в назначении мочегонных препаратов.
Благодарю вас за внимание и честь, которую вы мне оказали.
Владимир Ивашкин: Спасибо большое. Если проанализировать или вспомнить имена всех тех, кто своим вкладом внес в создание этой лестницы эффективности диуретиков, как вы думаете, ученый, который обнаружил мочегонное действие дигиталиса, и вообще нашел дигиталис, получил бы он Нобелевскую премию? Или все-таки был отодвинут другими более современными производителями или создателями мочегонных средств?
Григорий Арутюнов: Нет, я думаю, что ему бы обязательно дали, потому что он повернул вектор клинического мышления. Все-таки интернист, и его осмысление пациента было повернуто раз и навсегда. Стало совершенно другое восприятие пациента, совершенно другое виденье будущего этого пациента. Я думаю, что вклад, который он внес в историю, невозможно переоценить.
Владимир Ивашкин: У него не было химической лаборатории с большим количеством сотрудников. Он просто думал.
Григорий Арутюнов: Он был врач, который смотрел на больного, щупал, слушал, понимал.
Владимир Ивашкин: Спасибо большое.
