что относится к прогестинам
Средства заместительной гормонотерапии (часть II)
Препараты различают в зависимости от содержания компонентов на эстроген–гестагенные, эстроген–андрогенные, эстроген–антиандрогенные. Эстроген–гестагенные препараты, в свою очередь, подразделяются на монофазные, двухфазные и трехфазные.
Преферанская Нина Германовна
Доцент кафедры фармакологии фармацевтического факультета Первого МГМУ им. И.М. Сеченова, к.фарм.н.
Часть II. Комбинированные гормональные эстрогенные препараты
МОНОФАЗНЫЕ ЭСТРОГЕН–ГЕСТАГЕННЫЕ ПРЕПАРАТЫ
Содержат одинаковое количество эстрогенов и гестагенов во всех таблетках, блистер (28 тб.) рассчитан 28 дней, в остальные дни цикла — перерыв.
К монофазным препаратам относятся:
Фемостон, Фемостон 1/10, Фемостон 1/5 Конти (тб., покр. обол. пленочной) – 1 мг эстрадиол + 5 мг дидрогестерон;
Клиогест, Паузогест — 2 мг эстрадиола гемигидрата + 1 мг норэтистерона ацетата в 1 тб.;
Анжелик — 1 мг эстрадиола гемигидрата + 2 мг дроспиренона в 1 тб.;
Климодиен — 2 мг эстрадиола валерата + 2 мг диеногеста в 1 тб.;
Индивина — 1 мг (2 мг) эстрадиола валерата + 25 мг (5 мг) медроксипрогестерона ацетата в 1 тб.
ДВУХФАЗНЫЕ ЭСТРОГЕН–ГЕСТАГЕННЫЕ ПРЕПАРАТЫ
Содержат разное количество таблеток двух цветов в блистере. В первую фазу таблетки содержат эстроген, а во вторую фазу помимо эстрогена добавлен гестагенный препарат.
К двухфазным эстроген-гестагеным препаратам относят:
Фемостон (блистер 28 тб.) — 1 мг (2 мг) 17β-эстрадиол (14 тб.) + 1 мг (2 мг) 17β-эстрадиол + 10 мг дидрогестерон (14 тб.);
Климонорм (блистер 21 тб.) — 2 мг эстрадиола валерата (9 тб.) + 0,15 мг левоноргестрела (12 тб.);
Дивина (блистер 21 тб.) — 2 мг эстрадиола валерата (11 тб.) + 10 мг медроксипрогестерон ацетат (10 тб.);
Цикло–Прогинова (блистер 21 тб.) — 1 мг (2 мг) эстрадиола валерата (9 тб.) + 1 мг (2 мг) эстрадиола валерата + 0,5 мг норгестрела (12 тб.).
ТРЕХФАЗНЫЕ ЭСТРОГЕН–ГЕСТАГЕННЫЕ ПРЕПАРАТЫ
Рассчитаны на три фазы менструального цикла, поэтому блистер в виде календарного диска или пластины содержит три разных по составу и цвету таблетки, в составе которых меняется количество эстрогена и во вторую серию таблеток добавлен гестаген.
Трисеквенс — 2 мг эстрадиола гемигидрата (12 тб.) + 1 мг норэтистерона ацетат (10 тб.) + 1 мг эстрадиола гемигидрата (6 тб.).
Обращаю внимание! Добавление гестагена в препараты ЗГТ особенно важно, т.к. они предотвращают развитие побочных эффектов, вызванных длительным применением эстрогенов, таких как гиперплазия эндометрия или рак эндометрия. Добавление гестагенного компонента позволяет усилить некоторые эффекты эстрадиола, в частности на сердечно-сосудистую и костную системы организма. От гестагенного компонента зависит переносимость препарата и частота побочных эффектов.
Используемые в настоящее время в ЗГТ гестагены помимо прогестагенного эффекта обладают эстрогенными и андрогенными свойствами – норэтистерона ацетат и тиболон; антиэстрогенными свойствами обладают прогестерон и дидрогестерон; антиандрогенными – медроксипрогестерона ацетат и диеногест.
Гестагены взаимодействуют с прогестероновыми рецепторами и оказывают специфические гестагенные эффекты. Наличие и выраженность того или иного эффекта при применении ЗГТ зависит от входящих в комбинированный препарат компонентов. Наиболее часто в качестве гестагена используют медроксипрогестерона ацетат, который входит в состав препаратов Дивина, Индивина.
Препараты Клиогест, Трисеквенс, Паузогест содержат синтетический гестаген — норэтистерона ацетат, который подобно прогестерону проникает в цитоплазму клетки, связывается с цитозольными рецепторами, образуя комплекс. Далее попадает в ядро и за счет прямого связывания с ядерными прогестиновыми рецепторами вызывает инициацию транскрипции и увеличение белкового синтеза. Служит для снижения повышенной стимуляции и пролиферации эндометрия, возникающих под воздействием эстрогена. При совместном применении с эстрадиолом влияет на липидный обмен, повышая концентрации антиатерогенных липопротеинов и снижая общий холестерин крови и триглицеридов. Применение норэтистерона ацетата обеспечивает предсказуемый контроль кровотечений у большинства женщин. Усиливает защитное действие эстрогенов на костную ткань, что сопровождается достоверным увеличением минерализации костей и ингибированием костной резорбции при его применении.
К препаратам, содержащим аналог природного прогестерона — дидрогестерон, относят Дюфастон и Фемостон, которые эффективны, начиная с ранних симптомов менопаузы. Они хорошо зарекомендовали себя при климактерических расстройствах в период менопаузы. Дюфастон не обладает эстрогенной активностью, его используют у женщин с расстройствами, обусловленными естественной или хирургической менопаузой, и показан во всех случаях недостаточности лютеиновой фазы.
Дроспиренон, входящий в состав противоклимактерического препарата Анжелик, является производным спиронолактона, калий-сберегающего диуретического средства, обладает гестагенным, антиадрогенным, антигонадотропным и антиминералокортикоидным действием. Препарат применяется при преждевременном истощении яичников, при климактерических расстройствах в постменопаузе и в целях профилактики постменопаузного остеопороза.
Диеногест — новый «гибридный» гестаген, входящий в состав препарата Климодиен, оказывает трансформирующее влияние на эндометрий, обладает умеренным антигонадотропным эффектом, антиандрогенной активностью и, что не менее важно, антипролиферативной активностью на раковые клетки молочной железы. Также оказывает минимальное влияние на метаболические процессы, т.к. имеет короткий период полувыведения и в организме не кумулирует.
При пероральном приеме имеет высокую биодоступность, не связывается с транспортными глобулинами крови и циркулирует в крови в виде свободной фракции, что позволяет применять препарат малыми дозами. Антигонадотропный эффект связан с заметным увеличением элиминации с мочой эстрогенов и уменьшением выведения гонадотропинов. Климодиен начинают применять не ранее чем через один год после наступления менопаузы, когда системная терапия вместе с эстрогенами приводит к уменьшению физиологической инволюции кожи при старении, оказывает протективное действие на сердечно-сосудистую систему, понижает уровень общего холестерина в крови, предупреждает потерю костной массы, улучшает настроение.
Климен относят к препаратам, содержащим эстроген–антиандроген (2 мг эстрадиола валерата (11 драже белого цвета) + 2 мг эстрадиола валерата + 1 мг ципротерона ацетата (10 драже розового цвета). Обладая антиандрогенной активностью, некоторые прогестины устраняют юношескую себорею, появление вторичных мужских половых признаков, умеренную вирилизацию (появление на лице волосяного пушка, усов и роста волос на подбородке). Ципротерона ацетат блокирует андрогенновые рецепторы в клетках-мишенях, уменьшает уровень андрогенов в крови, угнетает секрецию гипофизом гонадотропного гормона и тормозит овуляцию. Способствует исчезновению угревой сыпи, уменьшает повышенное салоотделение на волосистой части головы и коже лица, устраняет выпадение волос. Восполняет в организме женщины дефицит половых гормонов; устраняет симптоматику климактерических расстройств, гиперплазии эндометрия, понижает уровень холестерина ЛПНП в сыворотке крови. Его применяют для профилактики постменопаузного остеопороза; при эстрогенной недостаточности (овариоэктомия по поводу незлокачественных новообразований), нарушениях менструального цикла — первичная и вторичная аменорея и др.
Тиболон (в блистере 28 тб.) относится к препаратам, содержащим синтетические эстрогены, выпускается под ТН «Ледибон» и «Ливиал» и используется при климактерическом синдроме. 1 тб. содержит 2,5 мг тиболона. Препарат нивелирует климактерические изменения гипоталамо-гипофизарной системы, подавляет секрецию гонадотропинов ФСГ и ЛГ, а у фертильных женщин ингибирует овуляцию. Восстанавливает слизистую оболочку влагалища, предотвращает потерю костной массы, подавляет менопаузные расстройства, такие как приливы, повышенная потливость, головные боли, положительно влияет на либидо и настроение. Применяется для устранения симптомов менопаузы (естественной и после хирургических операций).
Важно! При применении данного препарата наблюдаются побочные эффекты: головная боль, головокружение, отек голеней, диспептические расстройства, влагалищное кровотечение, изменение показателей функции печени, себорейный дерматоз, усиление роста волос на лице, возможно снижение уровней общего и свободного тироксина и тироксинсвязывающего глобулина. Прием следует прекратить при появлении признаков тромбоэмболии, изменении лабораторных показателей функции печени, развитии холестатической желтухи.
Абсолютными противопоказаниями приема препаратов ЗГТ являются: геморрагический или ишемический инсульт, инфаркт миокарда, сердечная недостаточность, тяжелая форма гипертонии, тромбоэмболия, тромбофлебит, сахарный диабет, хронические заболевания печени и почек, новообразования половых органов и молочных желез (рак шейки и тела матки, миома матки, рак яичников, рак молочной железы), склонность к маточным кровотечениям и др. Курение повышает риск осложнений со стороны сердечно-сосудистой системы и снижает эффективность ЗГТ.
Ниша гестагенных контрацептивов: виды, названия и механизм действия
Марина Поздеева о формах и особенностях гестагенных контрацептивов
Все гестагенные контрацептивы показаны при кормлении грудью и непереносимости или противопоказаниях к эстрогенам.
ВМС с левоноргестрелом рекомендована для лечения меноррагии: менструальная кровопотеря через 6 месяцев уменьшается – на 71-95 %
После использования ДМПА фертильность восстанавливается достаточно медленно: 20 % женщин не овулируют в первый год после отмены
Мини-пили в первый год использования дают семипроцентную вероятность забеременнеть
Гестагенные контрацептивы нашли широкое применение благодаря хорошей переносимости
Гестагенные противозачаточные широко используются уже более 40 лет. Они имеют несколько форм выпуска: традиционные таблетки (мини-пили), пролонгированные растворы для инъекций (ДМПА), современные имплантаты и внутриматочные терапевтические системы, высвобождающие левоноргестрел. Действие прогестиновых препаратов заключается в ингибировании выброса лютеинизирующего (ЛГ) и фолликулостимулирующего гормона (ФСГ), подавлении овуляции, повышении вязкости и уменьшении объема цервикальной слизи, а также предотвращении роста эндометрия. Гестагенные контрацептивы нашли широкое применение благодаря хорошей переносимости, в том числе и ввиду отсутствия эстрогена, а также выраженного противозачаточного и терапевтического эффектов.
Гормональные имплантаты
Гормональный имплантат представляет собой гестагенсодержащий препарат в форме рентгеноконтрастного имплантата, помещенного в стерильный аппликатор. Имплантат не подвергается биологическому распаду и сохраняет эффективность на протяжении трех лет со дня введения. Гормональный имплантат вводят подкожно, на внутренней стороне плеча.
Преимущества
Длительность эффекта, быстрое восстановление фертильности после извлечения.
Недостатки
Сложности при введении и извлечении имплантата (при слишком глубоком или неправильном введении возможно повреждение нерва, кроме того, и введение, и выведение достаточно травматичны); побочные эффекты: нарушения менструального цикла, головные боли, изменения настроения, гирсутизм, галакторея, акне.
Инъекционный депонированный медроксипрогестерона ацетат (ДМПА)
ДМПА — это суспензия микрокристаллов синтетического прогестина для внутримышечного введения (обычно в ягодицу). Фармакологически активный уровень гормона достигается в течение 24 часов после введения, а концентрация медроксипрогестерона ацетата в сыворотке крови на уровне 1 нг/мл сохраняется в течение всего срока действия одной инъекции ДМПА (3 месяца). Через 7–9 месяцев после введения гормон не определяется в крови.
Разовая доза 150 мг подавляет овуляцию у большинства женщин на 14 недель, приводит к относительной гипоэстрогении.
Преимущества
Уменьшение выраженности дисменореи, снижение риска развития рака яичников и эндометрия, возможность применения для женщин, которым противопоказаны препараты эстрогенов. Безопасность для кормящих матерей.
Недостатки
Нарушение менструального цикла (у 50 % женщин в течение первого года использования возникает аменорея), персистирующие нерегулярные кровотечения, увеличение веса [2]. Возможно медленное восстановление фертильности вследствие длительного выведения из организма: около 70 % женщин беременеют в течение 12 месяцев после отмены ДМПА и почти 90 % — в течение 24 месяцев. Побочные эффекты (повышение массы тела, депрессия и нарушения менструального цикла) могут продолжаться в течение года после введения ДМПА. У 20 % женщин овуляция не возобновляется в течение 12 месяцев после применения препарата [3]. Кроме того, применение ДМПА ассоциируется с потерей плотности костной ткани, однако эти изменения обратимы после отмены препарата [4].
Из истории гестагенных контрацептивов
В середине 60‑х годов прошлого века уже было достоверно известно, что низкие дозы гестагенов могут предотвращать беременность. В 1967 году компания «Апджон» представила первый гестагенный контрацептив — гормональный противозачаточный препарат длительного действия ДМПА. Его ждала непростая судьба: на протяжении двух десятилетий периодически «всплывала» информация о возможном канцерогенном действии. И хотя предположения о повышении риска развития рака на фоне приема опровергались в клинических испытаниях, в США ДМПА долгое время оставался вне закона.
Только в 1992 году, когда контрацептив покорил 90 стран мира, Американское управление по контролю за качеством лекарств FDA одобрило заявку на его регистрацию в США.
В то время как в лабораториях «Апджон» создавался инъекционный противозачаточный гестаген, мексиканец Джош Мартинез-Манатоу изучал противозачаточную активность перорального низкодозированного гестагена хлормадинона ацетата. В 1966 году он опубликовал работу, доказывающую эффективность приема per os хлормадинона ацетата в качестве контрацептива. Однако первый мини-пили был зарегистрирован FDA только в 1972 году. Им стал препарат, содержащий 0,35 мг норэтистерона. Уже через год появился низкодозированный препарат, в состав которого входил норгестрел в дозировке 0,075 мг.
Следующей новинкой в ряду гестагенных контрацептивов оказалась ВМС. Мало кто знает, что прототипом современной системы с левоноргестрелом была ВМС, высвобождающая прогестерон. Препарат под названием «Прогестасерт» предложил финский врач Джоуни Валтери Тапани в 1976 году. Основанием для его разработки стали исследования американца Антонио Скомменга, открывшего, что внутриматочное введение прогестерона оказывает противозачаточный эффект. Срок жизни этого препарата оказался недолгим — через год после выхода на рынок Прогестасерт исчез с рынка. Замена ему появится лишь в 2000 году, когда FDA зарегистрирует ВМС с левоноргестрелом.
В 1983 году в аптеках Финляндии впервые в мире начал продаваться имплантат с левоноргестрелом — «Норплант».
После подкожного введения имплантат сохранял эффективность на протяжении пяти лет. Производство «Норпланта» было остановлено только в 2008 году.
Внутриматочная терапевтическая система
Препарат представляет собой ВМС, которая высвобождает левоноргестрел в дозировке 20 мкг в сутки. Гестаген обнаруживается в крови уже через час после установки ВМС, а максимальная концентрация достигается через 2 недели. Длительность действия — 5 лет со дня установки.
Индекс Перля внутриматочной терапевтической системы составляет 0–0,2.
Преимущества
FDA рекомендует применять ВМС с левоноргестрелом для лечения меноррагии: менструальная кровопотеря на фоне применения препарата через 3 месяца уменьшается на 62–94 %, а через 6 — на 71–95 %. После удаления системы фертильность быстро восстанавливается: 89 из 100 женщин в возрасте до 30 лет беременеют в течение 1 года [5].
Недостатки
Побочные эффекты: головная боль, боль в животе, мажущие кровянистые выделения, олигоменорея, аменорея, вульвовагинит.
Противопоказания
К противопоказаниям, общим для всех гестагенсодержащих ГК, присоединяются еще несколько заболеваний: ВЗОМТ, цервицит, дисплазия шейки матки, аномалии матки (в том числе фибромиомы, деформирующие полость матки), а также состояние после септического аборта в течение последних 3 месяцев.
Пероральные гестагены (мини-пили)
Гестагенные оральные контрацептивы подавляют овуляцию (в разных циклах неравномерно), блокируют выработку ФСГ и ЛГ, увеличивают вязкость шеечной слизи; сокращают число и размер желез эндометрия, что приводит к его атрофии; уменьшают подвижность ресничек в маточных трубах, замедляя скорость передвижения яйцеклетки (с последним связан повышенный риск внематочной беременности).
Максимальный уровень прогестина в сыворотке достигается через два часа после приема препарата. В течение суток действующее вещество полностью метаболизируется.
Наибольшая эффективность мини-пили достигается при регулярном применении. Вероятность наступления беременности в течение первого года использования может достигать 7 %.
Преимущества
Отсутствие побочных эффектов, свойственных препаратам эстрогена; эффективность при дисменорее, снижение менструальной кровопотери, уменьшение выраженности предменструального синдрома (ПМС), возможность быстрого восстановления фертильности после отмены.
Недостатки
Существенная зависимость эффекта от комплаентности: пропуск или поздний прием очередной таблетки значительно снижает эффективность. Если временной разрыв между приемом таблеток составляет 27 часов или больше, необходимо использовать дополнительные меры контрацепции. Возможны межменструальные кровотечения, кровянистые выделения, аменорея, головная боль, чувствительность груди.
Все гестагенные контрацептивы показаны при кормлении грудью и непереносимости или противопоказаниях к эстрогенам. Они могут применяться уже через шесть недель после родов у кормящих матерей и сразу после родов у тех пациенток, которые не кормят грудью. Прогестиновые контрацептивы не снижают лактации и не влияют на развитие ребенка.
Нашли ошибку? Выделите текст и нажмите Ctrl+Enter.
Содержание
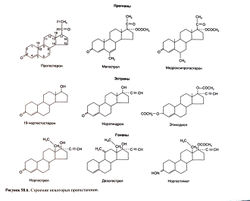
Прогестагены (прогестины, гестагены) [ править | править код ]
Медроксипрогестерон и мегестрол — это С21-стероиды с избирательным действием, очень близким к действию прогестерона. Медроксипрогестерон и высокодисперсный прогестерон для приема внутрь широко используют в сочетании с эстрогенами для заместительной гормональной терапии в постменопаузе и при других показаниях к прогестагенам. Медроксипрогестерон в виде суспензии применяют и как парентеральный контрацептив. Аналоги 19-нортестостерона были разработаны как компоненты пероральных контрацептивов. Будучи прогестагенами, они обладают также андрогенными и некоторыми другими свойствами. Гонаны — следующее поколение 19-норпрогестагенов с этильным радикалом вместо метильногоу атома С-13 и меньшей андрогенной активностью; 19-нор-прогестагены входят во все комбинированные пероральные контрацептивы и в некоторые парентеральные контрацептивы длительного действия.
Историческая справка [ править | править код ]
В 1933 г. Корнер и Аллен получили в кристаллическом виде гормон из желтого тела свиньи и назвали его прогестином. Годом позже аналогичную работу провели европейские исследователи и, не зная об открытии американских коллег, дали новому гормону имя лютеостерон. Недоразумение разрешилось в 1935 г. на рауте в саду у знаменитого английского фармаколога Г. Дейла, который помог убедить обе стороны принять название прогестерон, составленное из частей двух предыдущих.
Изучение прогестерона поначалу тормозилось из-за сложности и длительности получения гормона из яичников или мочи животных. Стоимость гормона достигала 1000 долларов за 1 г, гигантской для 1930-х гг. суммы. Кроме того, клиническому использованию прогестерона препятствовала его низкая активность при приеме внутрь из-за быстрого разрушения в печени.
Эти трудности удалось преодолеть благодаря двум открытиям выдающихся химиков (Регопе, 1994). Во-первых, в 1940-х гг. Р. Маркер синтезировал прогестерон из диосгенина, вещества растительного происхождения. Теперь в распоряжении ученых оказалось большое количество относительно недорогого прогестерона, лишенного примесей, присутствовавших в препарате животного происхождения. Во-вторых, в начале 1950-х гг. были получены 19-норпрогестагены — первые прогестагены, активные при приеме внутрь: норэтистерон (К. Джерасси, компания «Синтекс») и его изомер норэтинодрел (Ф. Колтон, компания «Сёрл»). Без сомнения, эти открытия относятся к важнейшим достижениям органической химии XX века, поскольку в итоге они привели к разработке пероральных контрацептивов — препаратов, оказавших огромное влияние на современное общество. Строение. Если высокое сродство к эстрогеновым рецепторам обеспечивает бензольное кольцо А, то для связывания с прогестероновыми рецепторами необходимо наличие неароматического кольца А (с кетогруппой в положении 3 и двойной связью между атомами С-4 и С-5) в инвертированной конформации 1 Р,2а, при которой атом С-1 находится над, а С-2 — под плоскостью, проходящей через атомы С-3—С-5 и С-10 (Duax et al.,1988). Другие рецепторы стероидных гормонов также связываются с таким неароматическим кольцом А, но для обеспечения высокого сродства конформация кольца А должна быть иной. Некоторые препараты, особенно 19-нор-прогестагены, имеют слабое сродство к глюкокортикоидным, андрогеновым и альдостероновым рецепторам. С этим связывают их дополнительные свойства, спектр которых зависит от боковых радикалов, особенно у С-17 (в кольце D), и наличия метильной группы С-19 и этильной группы у С-13.
Большая группа прогестагенов близка по строению к прогестерону и его неактивному метаболиту, 17-гидроксипрогестеро-ну. Некоторые эфиры последнего обладают прогестагенной активностью (рис. 58.6), в частности эфир капроновой кислоты (препарат гидроксипрогестерон), однако из-за быстрого разрушения при прохождении через печень их можно вводить только парентерально. Добавление заместителей в положение 6 (кольцо В) позволило получить препараты, активные при назначении внутрь, — медроксипрогестерон и мегестрол. Препараты этой группы оказывают достаточно избирательный прогестагенный эффект.
Вторая группа прогестагенов — 19-норпрогестагены. 19-норпрогестерон (прогестерон с заменой метильной группы С-19 на водород) — мощный прогестин, а производные 19-нортестотерона оказывают не столько андрогенное, сколько прогестагенное действие. Путем добавления этинильной группы уС-17, препятствующей инактивации в печени, получены аналоги 19-нортестостерона: норэтистерон, норэтистерона ацетат, норэтинодрел и этинодиол, активные при приеме внутрь. Действие последних трех обусловлено в основном быстрым превращением в норэтистерон. Эти препараты менее избирательны, чем производные 17-гидроксипрогестерона, и оказывают андрогенное и, в меньшей степени, эстрогенное и антиэстрогенное действие.
При замене метильной группы на этильную у атома С-13 норэтистерона образуется гонанноргестрел, более активный прогестин с меньшим андрогенным действием. Норгестрел — рацемическая смесь неактивного правовращающего изомера и активного левовращающего изомера — левоноргестрела; соответственно, активность последнего в 2 раза выше, чем у норгестрела. В последнее время получены новые гонаны, в обычных дозах почти лишенные андрогенных свойств: гестоден, норгестимат и дезогестрел (Rebar and Zeserson, 1991); они входят в состав комбинированных пероральных контрацептивов 3-го поколения. Синтез и секреция. Синтез прогестерона из предшественников стероидных гормонов происходит в яичниках, яичках, коре надпочечников и плаценте (гл. 60). Прогестерон секретируется преимущественно яичниками и, в основном, желтым телом во время лютеиновой фазы менструального цикла (рис. 58.3). Секреция начинается еще в зрелом фолликуле незадолго до овуляции. ЛГ стимулирует синтез и секрецию прогестерона желтым телом, связываясь с мембранными рецепторами, сопряженными с G-белками, — при этом активируется аденилатциклаза и возрастает концентрация цАМФ (гл. 56).
Примерно через 7 сут после оплодотворения происходит имплантация, и развивающийся трофобласт почти сразу начинает выделять в кровоток матери ХГ, поддерживая функцию желтого тела. ХГ можно обнаружить в моче за несколько суток до предполагавшейся очередной менструации, в течение 5 нед его секреция возрастает и затем снижается, сохраняясь в течение всей беременности. Со 2—3-го месяца беременности формирующаяся плацента и надпочечники плода начинают выделять эстрогены и прогестерон, после чего необходимость в функции желтого тела отпадает. Плацента продолжает се котировать большое количество эстрогенов и прогестерона вплоть до родов.
Суточная секреция прогестерона возрастает с нескольких миллиграммов в фолликулярной фазе менструального цикла до 10—20 мг в лютеиновой фазе и нескольких сотен миллиграммов в конце беременности. У мужчин секреция составляет 1—5 мг/сут — примерно столько же, сколько в фолликулярной фазе у женщин.
Физиологическое значение прогестерона [ править | править код ]
Регуляция менструального цикла [ править | править код ]
Как обсуждалось выше, прогестерон, вырабатываемый в фолликулярной фазе менструального цикла, уменьшает частоту ритмической активации нейронов гипоталамуса и увеличивает амплитуду пиков ЛГ, выделяемого гипофизом.
Половые органы [ править | править код ]
В фолликулярной фазе цикла прогестерон тормозит стимулируемую эстрогенами пролиферацию эндометрия, вызывая его секреторную трансформацию (рис. 58.3). Главная причина менструации — внезапное прекращение секреции прогестерона желтым телом в конце цикла. Если лютеиновая фаза искусственно продлевается (путем стимуляции желтого тела или введения прогестерона), в строме эндометрия возникает децидуальная реакция, сходная с изменениями, возникающими в начале беременности. В норме еще до прогестерона и одновременно с ним на эндометрий действуют эстрогены, необходимые для физиологической смены фаз менструального цикла.
Прогестерон регулирует работу желез шейки матки: обильный водянистый секрет, выделяемый ими под влиянием эстрогенов, становится скудным и вязким. Как отмечалось выше, это препятствует проникновению в матку сперматозоидов.
Эстрогены вызывают созревание эпителия влагалища а прогестерон — его изменения, наблюдаемые при беременности; эти изменения обнаруживают путем цитологического исследования мазка из влагалища. При достаточной секреции эстрогенов (или заместительной гормональной терапии) цитологические изменения под действием того или иного прогестагена позволяют оценить активность препарата.
Прогестерон крайне важен для сохранения беременности: он подавляет менструацию и снижает сократимость матки, хотя могут иметь значение и другие его эффекты. В связи с этим прогестагены традиционно использовали при угрожающем аборте. Однако польза такого лечения не доказана, поскольку самопроизвольный аборт редко бывает обусловлен дефицитом прогестерона.
Молочная железа [ править | править код ]
Во время беременности и, в меньшей степени, в лютеиновой фазе цикла прогестерон и эстрогены вызывают разрастание ацинусов молочных желез. К концу беременности ацинусы наполняются секретом и заметно увеличивается сосудистая сеть молочных желез, но выделение молока начинается только после родов, когда концентрация эстрогенов и прогестина падает.
На протяжении нормального менструального цикла митотическая активность эпителия молочных желез невелика в фолликулярной фазе и достигает максимума в лютеиновой фазе менструального цикла, что связывают с митогенным действием прогестерона. Это действие, однако, непродолжительно, и постоянное присутствие гормона быстро прекращает пролиферацию эпителия (Clarke and Sutherland, 1993). В то же время пролиферация эндометрия максимальна в фолликулярной фазе (благодаря высокой концентрации эстрогенов), а в лютеиновой фазе под действием прогестерона она уменьшается. Таким образом, гормональная регуляция клеточного цикла в этих тканях отличается, что надо учитывать при оценке лечебного и побочного действия эстрогенов и прогестагенов.
ЦНС [ править | править код ]
При ежедневном измерении температуры тела можно обнаружить ее повышение на 0,5*С в середине менструального цикла, этот момент соответствует овуляции. Температура остается повышенной до конца цикла, то есть до начала менструации. Подъем температуры связан с действием прогестерона и воспроизводится при введении последнего. Механизм этого явления до конца не изучен. Возможно, прогестерон действует на центр терморегуляции в гипоталамусе.
Прогестерон повышает чувствительность дыхательного центра к С02, что приводит к снижению парциального давления С02 в артериальной крови и альвеолярном воздухе во время лютеиновой фазы цикла и при беременности. Прогестерон может угнетать ЦНС, с чем, по-видимому, связаны случаи сонливости после его введения. Устранить это побочное действие позволяет назначение прогестагенов на ночь, что иногда даже улучшает сон. Обмен веществ. Прогестагены влияют на многие обменные процессы. Сам прогестерон повышает базальную концентрацию инсулина и его секрецию в ответ на прием углеводов, но толерантность к глюкозе обычно не меняет. В то же время длительный прием более активных препаратов, например норгестрела, может снижать толерантность к глюкозе (Godsland, 1996). Прогестерон повышает активность липопротеидлипазы и, по-видимому, способствует запасанию липидов. Прогестерон и его аналоги (медроксипрогестерон) повышают концентрацию ЛПНП, не влияя на концентрацию ЛПВП или несколько снижая ее. Обладающие андрогенной активностью 19-норпрогестагены сильнее изменяют липидный профиль крови. В одном крупном испытании медроксипрогестерон снижал подъем концентрации ЛПВП, вызванный заместительной терапией конъюгированными эстрогенами, почти не препятствуя снижению концентрации ЛПНП. Однако высокодисперсный прогестерон не подавлял влияние эстрогенов на концентрации ЛПНП и ЛПВП (The Writing Group for the PEPI Trial, 1995). Наконец, прогестерон может ослаблять действие альдостерона на почечные канальцы, уменьшая реабсорбцию натрия и вызывая ответное усиление секреции альдостерона.
Механизм действия [ править | править код ]
Единственный ген PGR кодирует две изоформы прогестероновых рецепторов — А и В. Первая короче второй на начальные 164 аминокислотных остатка, что обусловлено наличием в гене РGR двух эстрогензависимых промоторов. Обе изоформы имеют доменную структуру, свойственную внутриклеточным рецепторам (рис. 58.4). Их рецепторные домены идентичны, поэтому (в отличие от изоформ эстрогеновых рецепторов) различий в связывании лигандов не наблюдается. В отсутствие лиганда неактивные мономеры рецепторов находятся в ядре, где они связаны с белками теплового шока Hsp90 и Hsp70, а также с белком FKBP4. Под действием прогестерона эти белки отсоединяются, а рецепторы фосфорилируются и образуют гомо- и гетеродимеры, избирательно реагирующие с прогестерон-чувствительными регуляторными элементами генов-мишеней (Giangrande and McDonnell, 1999). Рецепторы активируют транскрипцию за счет привлечения коактиваторов, таких, как NCOA1 и NCOA2 (Collingwood et al., 1999), а также путем прямого взаимодействия с общими факторами транскрипции, например TFIIВ (Ing, 1992). Комплекс рецептора с коактиваторами присоединяет дополнительные белки, в частности CREB1 и ЕР300, которые ацетилируют гистоны. Это ведет к перестройке хроматина, облегчающей белкам транскрипционного аппарата, прежде всего РНК-полимеразе II, доступ к промотору. Блокаторы прогестероновых рецепторов также вызывают димеризацию рецепторов и связывание с ДН К, но конформация рецепторов оказывается иной (как и в случае эстрогеновых рецепторов), что способствует взаимодействию с корепрессорами NCOR1 и NCOR2, которые присоединяют гистондеацетилазы. Деацетилирование гистонов усиливает связь ДНК с нук-леосомами, делая промотор недоступным для транскрипционного аппарата.
Последствия активации прогестероновых А- и В-рецепторов различаются и зависят от гена-мишени. Меньший по размеру А-рецептор блокирует транскрипцию генов-мишеней, активируемых рецепторами других стероидных гормонов — эстрогенов, глюкокортикоидов, альдостерона и андрогенов (McDonnell and Goldman, 1994). Стимулирующий эффект прогестерона в большинстве клеток опосредует В-рецептор, а А-рецептор блокирует действие последнего (Vegeto et al., 1993). Фрагмент, отвечающий за ингибирующее действие А-рецептора, находится на N-концевой части молекулы. Этот фрагмент содержится и в В-рецепторе, но по неизвестным причинам он там неактивен. С А- и В-рецепторами взаимодействуют разные коактиваторы и корепрессоры, что отчасти объясняет различия в активности этих изоформ: так, корепрессор NCOR2 намного прочнее связывается с А-рецептором (Giangrande et al., 2000). Некоторые эффекты прогестерона, например выброс Са2+ в сперматозоидах, проявляются всего через 3 мин (Blackmore, 1999), что, как считают, опосредовано мембранным прогестероновым рецептором, не влияющим на экспрессию генов. Найдено несколько белков, способных выполнять функцию такого рецептора. Экспрессия кДНК, вероятно, кодирующей один из этих белков, ведет к синтезу мембранного белка с достаточно высокой избирательностью к прогестерону (Falkenstein et al., 1999). Фармакологическое значение мембранных прогестероновых рецепторов пока не известно.
Фармакокинетика [ править | править код ]
Из-за быстрого разрушения при приеме внутрь биодоступность прогестерона невелика, и его приходилось назначать в/м (в масляном растворе) или в виде влагалищных свечей. Это послужило стимулом к синтезу препаратов для приема внутрь — медроксипрогестерона и других аналогов 17-гидроксипрогестерона, а также 19-норпрогестагенов. Недавно разработан высокодисперсный прогестеронжелатиновые капсулы с высоким содержанием гормона (100—200 мг) в виде частичек размером до 10 мкм, взвешенных в масле. Хотя биодоступность этого препарата остается низкой, он позволяет создать терапевтическую концентрацию гормона в плазме (Fotherby, 1996). Другие лекарственные формы прогестерона — масляный раствор для инъекций, влагалищный гель и внутриматочный контрацептив.
Наряду с прогестероном выпускаются и другие прогестагены: эфиры для в/м введения (гидроксипрогестерон и медроксипрогестерон) и для приема внутрь (медроксипрогестерон и мегестрол). Последние намного более устойчивы к инактивации в печени, чем прогестерон. 19-норпрогестагены достаточно активны при приеме внутрь, так как этиниловый радикал у атома С-17 резко замедляет их метаболизм в печени. Разработаны синтетические прогестагены длительного действия, применяемые для контрацепции,®- суспензии и имплантационные контрацептивы с левоноргестрелом (см. ниже).
В крови прогестерон связывается с альбумином и транскор-тином; к глобулину, связывающему половые гормоны, его сродство невелико. 19-норпрогестагены (норэтистерон, норгестрел и дезогестрел) переносятся альбумином и глобулином, связывающим половые гормоны; эфиры, такие, как медроксипрогестерон, переносятся в основном альбумином. В целом синтетические прогестагены более чем на 90% связаны с теми или иными белками плазмы.
T 1/2 прогестерона составляет около 5 мин. Гормон инактивируется главным образом в печени с образованием гидроксили-рованных производных, а также их сульфатов и глюкуронидов, которые выводятся с мочой. Основной метаболит прогестерона в моче — прегнан-3а,20а-диол, по его концентрации в моче и плазме оценивают секрецию гормона. У синтетических прогестагенов T1/2 выше (у норэтистерона — 7 ч, норгестрела — 16 ч, гестодена — 12 ч, медроксипрогестерона — 24 ч); в основном они метаболизируются в печени и выводятся с мочой в виде конъюгатов и других гидрофильных производных.
Применение [ править | править код ]
Основные показания к прогестагенам — контрацепция (в виде монотерапии или вместе с эстрогенами, см. ниже) и заместительная гормональная терапия в постменопаузе (вместе с эстрогенами, см. выше).
Другие показания к прогестагенам — вторичная аменорея, маточные кровотечения, бесплодие при недостаточности желтого тела и преждевременные роды. Проверяется эффективность этих препаратов при аффективных расстройствах и предменструальном синдроме. Кроме медроксипрогестерона в таких случаях назначают норэтистерона ацетат. В целом эти показания основаны на физиологической роли прогестагенов в нейроэндокринной регуляции функций яичников и матки.
Прогестин используют и для оценки секреции эстрогенов и чувствительности эндометрия к половым гормонам. Если при аменорее введение прогестерона в течение 5—7 сут вызывает менструальноподобное кровотечение, то секреция эстрогенов в норме. Для определения чувствительности эндометрия при аменорее можно также использовать сочетание эстрогенов и прогестагенов.
Прогестагены назначают также для симптоматического лечения метастазирующего рака тела матки; мегестрол иногда применяют при раке молочной железы.